
Appendicite
| Appendicite | |
|---|---|
 | |
| Specialità | chirurgia generale |
| Classificazione e risorse esterne (EN) | |
| MeSH | D001064 |
| MedlinePlus | 000256 |
| eMedicine | 195778, 773895, 926795 e 933825 |
Per appendicite s'intende l'infiammazione dell'appendice vermiforme che fino alla metà dell'800 fu conosciuta come tiflite o peritiflite perché erroneamente attribuita al cieco (dal greco: τυφλός: cieco). Si fa distinzione tra una forma acuta e una cronica. I sintomi più comuni comprendono dolore addominale al quadrante inferiore destro, nausea, vomito e inappetenza. Tuttavia, circa il 40% dei casi non presenta questi sintomi tipici. Gravi complicazioni che possono verificarsi in caso di rottura dell'appendice sono la peritonite e la sepsi.
L'appendicite è causata da un'ostruzione della cavità dell'appendice che può essere dovuta a coproliti, a infiammazioni di origine virale a carico del tessuto linfoide, a parassiti, calcoli biliari o neoplasie. L'ostruzione porta a un aumento della pressione nell'appendice, a una diminuzione del flusso di sangue ai tessuti della stessa e a una proliferazione batterica all'interno che è la causa diretta dell'infiammazione. La combinazione tra l'infiammazione, la riduzione del flusso sanguigno all'appendice e la sua distensione provoca la lesione dei tessuti e la loro morte. Se questo processo non viene trattato, l'appendice può scoppiare rilasciando batteri nella cavità addominale, con conseguente grave dolore addominale e verificarsi delle complicanze.
La diagnosi di appendicite è in gran parte basata sui segni e sintomi del paziente. Nei casi in cui la diagnosi non può essere fatta sulla base della storia della persona e dell'esame fisico, una stretta osservazione, esami di laboratorio e tecniche di imaging biomedico possono essere utili. I due test di imaging più comuni sono l'ecografia e la tomografia computerizzata (TC). Nel rilevare l'appendicite acuta la TC ha dimostrato di essere più precisa dell'ecografia; tuttavia, quest'ultima può essere preferibile come primo test di imaging nei bambini e nelle donne in gravidanza per l'assenza di rischi legati all'esposizione alle radiazioni ionizzanti.
Il trattamento standard per l'appendicite acuta è la rimozione chirurgica dell'appendice, che può essere eseguita tramite un'incisione aperta nell'addome (laparotomia) o in laparoscopia. La chirurgia riduce il rischio degli effetti collaterali correlati con la rottura dell'appendice. Gli antibiotici possono essere altrettanto efficaci in alcuni casi di appendicite non rotta. L'appendicite è una delle cause, in tutto il mondo, più comuni e significative di un forte e improvviso dolore addominale. Nel 2013 si sono verificati globalmente circa 16 milioni di casi, provocando 72.000 decessi.Reginald Fitz è accreditato per essere la prima persona ad aver descritto la condizione nel 1886.
Indice
Epidemiologia

0
1
2
3
4
5-7
8-11
12-33
34-77
L'appendicite rappresenta una delle malattie più frequenti in assoluto e la prima causa di addome acuto chirurgico. Colpisce entrambi i sessi a tutte le età, ma soprattutto tra i 5 e i 40 anni; l'età mediana è di 28 anni. Nei neonati, a causa della larghezza del lume e della scarsità di tessuto linfatico, è piuttosto rara; così anche negli anziani in cui l'organo si presenta abitualmente atrofico. Dopo la pubertà, e fino all'età adulta, prevale nel sesso maschile.

no data
less than 2.5
2.5-5
5-7.5
7.5-10
10-12.5
12.5-15
15-17.5
17.5-20
20-22.5
22.5-25
25-27.5
more than 27.5
Si calcola che circa il 7% della popolazione del mondo occidentale vada incontro prima o poi a un attacco appendicolare e l'1% subisca un intervento di appendicectomia. La malattia è molto meno diffusa in Africa e in Asia. Nel 2013 ha causato 72.000 decessi a livello globale, in diminuzione rispetto agli 88.000 registrati nel 1990. Negli Stati Uniti, nel 2010 ci sono stati circa 293.000 ricoveri che hanno coinvolto l'appendicite. Sempre negli Stati Uniti, l'appendicite è una delle diagnosi più frequenti per le visite al pronto soccorso che comportano il ricovero ospedaliero tra bambini e adolescenti di età compresa tra 5 e 17 anni. In Italia si praticano all'incirca 55-60.000 interventi di appendicectomia all'anno.
Anatomia

L'appendice è una piccola struttura tubulare collegata alla parte inferiore e mediale del cieco 2 o 3 centimetri sotto il punto in cui vi finisce l'intestino ileale. Per la sua somiglianza con un lombrico è detta vermiforme. Ha una lunghezza molto variabile che può andare dai 2 ai 25 cm. La sua superficie, roseo grigiastra, è liscia e uniforme, ma nel caso di infiammazione dell'organo diventa turgida, irregolare e assume un colore rosso vivo o violaceo. All'interno presenta una cavità del diametro di pochi millimetri. Come tutti i segmenti intestinali è formata da alcuni strati che dall'esterno all'interno sono la tonaca sierosa, quella muscolare, quella sotto-mucosa e quella mucosa. La sua peculiarità consiste nell'abbondanza di tessuto linfatico nello strato sotto-mucoso. Alcune caratteristiche anatomiche e topografiche dell'appendice spiegano la molteplicità dei quadri clinici con cui può manifestarsi un attacco di appendicite e sono di grande aiuto in quei casi in cui, nel corso dell'intervento chirurgico, si incontrano difficoltà a reperirla:
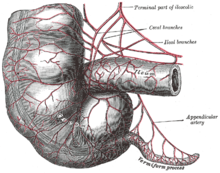
- L'appendice ha un rapporto fisso con le tre banderelle o tenie che corrono in senso longitudinale lungo il cieco. Seguendo, verso il basso, quella anteriore si raggiunge inevitabilmente la sua base d'impianto.
- Ha un rapporto costante con il cieco avendo origine sempre sul suo versante mediale e inferiore subito sotto l'angolo ileo-cecale. Anche questo costituisce un repere chirurgico importante.
- Essendo solidale con il cieco ne segue le eventuali anomalie di posizione. Il cieco abitualmente occupa la fossa iliaca destra (o fossa ileo-cecale), ma può presentarsi più in alto (sede sottoepatica) o in basso (sede pelvica) o in posizione ectopica (nella fossa iliaca sinistra).
- L'appendice è un organo dotato di grande mobilità per il fatto che il peritoneo, che la circonda completamente, ne fissa soltanto la base, lasciandone libera la punta. Nei casi in cui il viscere sia particolarmente lungo potrà quindi impegnare direzioni diverse in senso:
- ascendente: in circa il 10/13% dei casi il corpo dell'appendice corre posteriormente al cieco (appendice retrocecale) e la sua punta può giungere all'altezza del rene o addirittura del fegato.
- discendente: in poco meno del 50% dei soggetti l'appendice è rivolta verso il basso e quindi penetrando nel piccolo bacino può avere rapporto con gli organi che vi hanno sede (vescica, utero, ovaio, retto).
- laterale: in circa il 20/26% dei casi è rivolta verso la spina iliaca anteriore
- mediale: il 10/17% delle volte l'appendice volge verso la cavità addominale passando sotto o in mezzo alle anse intestinali.

Tale variabilità di posizione comporta possibilità di rapporti con organi assai diversi (colecisti, rene, ovaio) e spiega le difficoltà di inquadramento diagnostico che talora si riscontrano.
Con il cieco in posizione normale la proiezione della base dell'appendice sulla parete addominale cade in corrispondenza del punto di McBurney, così chiamato in onore del chirurgo Charles McBurney che alla fine dell'800 lo individuò per la prima volta, descrivendo una nuova via di accesso laparotomico negli interventi di appendicectomia (in realtà già individuata precedentemente da Louis L. MacArthur) e che corrisponde al punto di unione dei due terzi medi con il terzo laterale di una linea ideale che unisce l'ombelico alla spina iliaca anteriore superiore (più propriamente '1.5 - 2 inches from the anterior spinous process' secondo l'indicazione originale di McBurney).
Eziopatogenesi e anatomia patologica
Nella patogenesi dell'appendicite viene data molto importanza all'occlusione del lume che, come abbiamo detto, ha un calibro ridotto e quindi è soggetto all'ostruzione. A tale ostruzione contribuiscono diverse cause:
- coproliti: piccole concrezioni fecali (gr: κοπρὸς: sterco e λιθος: pietra)
- corpi estranei: noccioli (uva, ciliegie, peperoni), parassiti intestinali (ossiuri)
- tessuto linfatico: per la caratteristica di questo tessuto di aumentare di volume per ipertrofia come reazione alle molte noxae patogene (lat. noxa: danno; gr. πάθος: malattia; γένεσις: origine) che colpiscono l'organismo.
- malposizione, compressione: da briglie aderenziali, da angolature fisiologiche, da tumori.
Il lume appendicolare, per quanto virtuale, contiene abitualmente una flora microbica di origine alimentare che viene periodicamente espulsa con i movimenti peristaltici propri anche dell'appendice. In caso di ostruzione ciò non avviene e i germi, rimasti segregati, possono moltiplicarsi e virulentarsi dando luogo a un'infezione locale che evoca, da parte dell'organismo, una risposta infiammatoria.
La sequenza degli eventi può essere schematicamente così riassunta:
- Fase catarrale. In cui i tessuti diventano edematosi e congesti e il lume si riempie di secrezioni mucose. Si determina un aumento della pressione esercitata sulle pareti del viscere. L'infezione è ancora circoscritta e il peritoneo non è ancora coinvolto. L'appendice si presenta rossa, tumefatta, con i vasi arteriosi dilatati e ben visibili.
- Fase flemmonosa. La pressione esercitata sulle pareti provoca la trombosi dei vasi in esse contenuti con formazione di micro erosioni e piccole aree di necrosi attraverso le quali l'infezione si fa strada raggiungendo lo strato esterno sieroso. L'organo si presenta molto congesto, di colorito violaceo, spesso con la punta ingrossata, ricoperta di un essudato grigiastro. Il coinvolgimento peritoneale è testimoniato da un essudato siero-purulento.
- Fase gangrenosa. Corrisponde alla fase più avanzata della malattia in cui l'appendice assume un colorito grigio verdastro e presenta ampie aree necrotiche e frequentemente perforate con fuoruscita di materiale purulento e fecaloide. Il peritoneo circostante che ha perduto il suo colorito roseo e la sua normale lucentezza appare coperto di essudato denso maleodorante e di membrane fibrinose.
Queste tre fasi non hanno tempi di evoluzione certi e non è raro vedere che un'appendicite acuta esordisce direttamente con un quadro perforativo: appendicite acuta fulminante. Altrettanto variabili sono i quadri macroscopici. L'appendice, che in alcuni casi e inizialmente, può essere mobile e ben isolata dalle strutture vicine, altre volte è fissata da cotenne fibrose di norma lasse. Nei casi più gravi e inveterati può risultare invisibile perché completamente circondata e ricoperta dalle strutture mobili addominali (epiploon, anse dell'intestino tenue, mesentere) che coinvolte nel processo infiammatorio sono corse incontro all'appendice formandole intorno una sorta di involucro, di barriera, capace di isolarla dal resto dell'addome.
Questa massa viene indicata con il termine di "piastrone appendicolare" e ha una funzione estremamente utile. Nel caso infatti di perforazione dell'appendice il contenuto settico fuoruscito rimarrà circoscritto all'interno di questa sacca (con conseguente peritonite locale) senza venire a contatto con la cavità addominale libera ove provocherebbe una ben più grave peritonite generalizzata.
Segni e sintomi

L'appendicite acuta può presentarsi con una sintomatologia tipica ma il più delle volte si presenta con quadri clinici anche molto fuorvianti. Generalmente, i segni e i sintomi dell'appendicite acuta sono dolore addominale, nausea, vomito, anoressia e febbre, quest'ultima di solito non molto elevata con valori intorno ai 38 °C. Può essere presente sia diarrea sia stipsi. Alcune volte l'appendicite può esordire con un dolore in sede epigastrica o mesogastrica che successivamente si localizza alla fossa iliaca destra, sua sede anatomica normale dovuto all'irritazione della parte addominale causata da un'appendice gonfia e infiammata. Altre volte il dolore è localizzato in sedi anche molto distanti e può simulare una colica biliare o renale destra (appendice retrocecale ascendente) o una patologia vescicale o ginecologica (appendice pelvica).
Altri segni clinici includono reperti localizzati nella fossa iliaca destra. La parete addominale diventa molto sensibile alla palpazione (una pressione delicata); vi può essere un forte dolore conseguente all'improvviso rilascio di una profonda pressione nel basso addome (tenerezza di rinvio). Se l'appendice è retrocecale (localizzata dietro il cieco), la pressione profonda nel quadrante inferiore destro potrebbe non riuscire a suscitare tenerezza (appendice silenziosa). Questo perché il cieco, disteso dai gas, protegge l'appendice infiammata dalla pressione. Allo stesso modo, se l'appendice si trova interamente all'interno della pelvi, vi è tipicamente una completa assenza di rigidità addominale. In questi casi, un esame rettale digitale suscita la sensibilità nella sacca rettale.
Diagnosi

Nei casi tipici la diagnosi di appendicite non pone problemi particolari. Il riscontro di un dolore vago in sede epigastrica successivamente localizzato in sede ileo-cecale e accompagnato da anoressia, nausea e vomito depone per un attacco acuto. È importante anche l'alterazione contemporanea di alcuni parametri di laboratorio. In particolare deve essere presente una leucocitosi neutrofila significativa. L'entità dei valori che possono andare da 10-19.000 comunque non rispecchia sempre la gravità del quadro clinico, mentre valori > 20.000 possono essere indicativi di una peritonite conseguenza della perforazione dell'organo.
Se ciò è sufficiente in circa l'80% dei casi nel restante 20% il quadro clinico è meno chiaro e richiede ulteriori valutazioni e il ricorso ad alcune indagini strumentali.
Escluse quelle endoscopiche e radiografiche con mezzo di contrasto per il rischio di perforazione dell'appendice infiammata (ma anche del cieco) si rivelano utili le radiografie "dirette" dell'addome, la TC e soprattutto l'ultrasonografia. L'importanza di queste indagini non ridimensiona quella dell'esame clinico del paziente. La ricerca della dolorabilità in alcuni punti specifici o la positività di determinate manovre può fornire indicazioni importanti:
- Manovra di Blumberg. Questa manovra consiste nel poggiare delicatamente le dita della mano sulla parete addominale del paziente affondandola gradualmente (prima fase) e sollevandola poi di colpo (seconda fase). Si dice positiva se il dolore che il paziente avverte durante la prima fase della manovra è modesto, nella seconda fase aumenta di intensità diventando violento.
- Manovra di Rovsing. Con le dita e il palmo della mano si esercita una pressione sull'addome a livello della fossa iliaca sinistra. Quindi la mano viene spostata progressivamente verso l'alto a comprimere il colon discendente. Se la manovra evoca dolore nella fossa iliaca destra si dice positiva ed è un segno, incostante, di appendicite acuta.
- Manovra dello psoas. Il paziente giace in decubito sinistro (o, alternativamente, prono), e si va ad iperestendere la coscia sull'anca, a ginocchio rigido, mettendo in tensione lo psoas (la cui normale funzione interviene nella flessione della coscia). Questa manovra causa dolore se c'è appendicite, e in particolare è indice della localizzazione retrocecale dell'appendice.
- Pressione su punti specifici. La pressione in corrispondenza del punto di McBurney è dolorosa in caso di appendicite acuta. Quella nello scavo del Douglas, raggiungibile nella donna con un'esplorazione vaginale e nel maschio con quella rettale, suscita dolore vivo in caso di peritonite.
Punteggio di Alvarado
Nel 1986 fu proposto un sistema a punteggio clinico (conosciuto come Alvarado clinical score dal nome del suo autore) che agevolasse la diagnosi di appendicite. Esso è basato sul riscontro di alcuni sintomi, segni e reperti di laboratorio ai quali viene attribuito un punteggio. Se la somma è superiore a 7 la diagnosi viene confermata. Se inferiore a 5 è forte la probabilità che non si tratti di appendicite. I punteggi intermedi tra 5 e 7 richiedono accertamenti ulteriori (TC). Lo schema originale ha subito alcune variazioni; viene adoperato nei paesi di lingua inglese e in qualche paese europeo.
| Sintomi | |
|---|---|
| Dolore che migra in fossa iliaca destra | 1 punto |
| Anoressia | 1 punto |
| Nausea e vomito | 1 punto |
| Segni | |
| Dolore alla palpazione in fossa iliaca destra | 2 punti |
| Manovra di Blumberg positiva | 1 punto |
| Febbre | 1 punto |
| Esami di Laboratorio | |
| Leucocitosi | 2 punti |
| Neutrofilia con spostamento a sx dello schema di Arneth | 1 punto |
| Punteggio Totale | 10 punti |
Imaging biomedico
Nei bambini, l'esame clinico è importante per determinare quali, tra coloro che accusano dolore addominale, dovrebbero essere sottoposti a una visita chirurgica immediata e quali esaminati tramite tecniche di imaging biomedico. A causa dei rischi per la salute correlati all'esposizione dei bambini alle radiazioni ionizzanti, l'ecografia rappresenta la metodica di prima scelta, mentre la tomografia computerizzata può essere utilizzata quando i risultati della prima risultano essere inconcludenti. La TC è più accurata degli ultrasuoni per la diagnosi di appendicite negli adulti e negli adolescenti con una sensibilità del 94% e una specificità del 95%. L'ecografia dimostra di avere una sensibilità globale dell'86% e una specificità dell'81%.
Ecografia
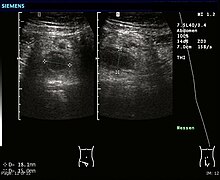
L'ecografia addominale, preferibilmente eseguita con tecnica doppler, è utile per diagnosticare l'appendicite, specialmente nei pazienti pediatrici. Gli ultrasuoni possono mostrare una raccolta di fluidi liberi nella fossa iliaca destra e un aumento del flusso sanguigno nell'appendice. Altri segni ecografici secondari di appendicite acuta includono la presenza di grasso mesenterico ecogeno che circonda l'appendice e l'ombra acustica di un'appendicolite. In alcuni casi (circa il 5%), l'ecografia della fossa iliaca non rivela alcuna anormalità nonostante la presenza di una condizione di appendicite. Questo risultato falso negativo è particolarmente frequente per i casi precoci, ovvero prima che l'appendice si distenda significativamente. Inoltre, i falsi negativi sono più comuni negli adulti, in cui quantità maggiori di grassi e gas intestinali rendono tecnicamente difficile visualizzare l'appendice. Nonostante queste limitazioni, l'imaging ecografico, utilizzato da operatori esperti, è spesso in grado di distinguere tra l'appendicite e altre malattie con sintomi simili come l'infiammazione dei linfonodi vicino all'appendice o il dolore proveniente da altri organi pelvici come le ovaie o le tube di Falloppio.
Tomografia computerizzata

La tomografia computerizzata, ove facilmente disponibile, è frequentemente utilizzata nelle persone in cui la diagnosi non è evidente a seguito dell'anamnesi e dell'esame obiettivo. Tuttavia, i rischi legati all'esposizione alle radiazioni ionizzanti, proprie di questa metodica, la rende non idonea per i bambini e per le donne in gravidanza, soprattutto quando è possibile utilizzare in alternativa la risonanza magnetica.
Una accurata diagnosi dell'appendicite avviene a più livelli, con la dimensione dell'appendice che ha il più alto valore predittivo positivo, mentre le caratteristiche indirette possono aumentare o diminuire la sensibilità e la specificità. Una dimensione di oltre 6 mm è sensibile al 95% e specifica per l'appendicite.
Tuttavia, poiché l'appendice può essere riempita con materiale fecale, causando distensione intraluminale, questo criterio ha mostrato, nelle più recenti metanalisi, un'utilità limitata, a differenza dell'ecografia, in cui la parete dell'appendice può essere più facilmente distinta dalle feci intraluminali. In tali scenari, le caratteristiche secondarie dell'appendicite, come un aumento maggiore della parete rispetto all'intestino adiacente e l'infiammazione del grasso circostante, possono essere di supporto alla diagnosi, sebbene la loro assenza non la precluda. Nei casi gravi con perforazione, può essere visto un adiacente flemmone o ascesso. Può anche risultare una densa stratificazione del liquido nel bacino, correlata al versamento pus o enterico. Quando i pazienti sono magri o più giovani, la relativa assenza di grasso può rendere difficile osservare l'appendice e il grasso circostante.
Risonanza magnetica
Il ricorso all'imaging a risonanza magnetica è diventato sempre più comune per la diagnosi di appendicite nei bambini e nelle pazienti in gravidanza, per via dell'assenza di radiazioni ionizzanti presenti invece nella TC che, sebbene comportino un rischio quasi trascurabile negli adulti sani, possono essere dannosi per i bambini o il feto. Durante una gravidanza, è stato riscontrato che l'RM è più utile durante il secondo e il terzo trimestre, poiché l'allargamento dell'utero comporta uno spostamento dell'appendice, rendendola difficile da trovare con l'ecografia. L'increspatura periappendiciale alla risonanza magnetica appare come un aumento del segnale del fluido sulle sequenze pesate in T2. Le donne al primo trimestre di gravidanza solitamente non sono candidate alla risonanza magnetica, poiché il feto sta ancora subendo l'organogenesi e non ci sono studi a lungo termine per quanto riguarda i suoi potenziali rischi o effetti collaterali.
Raggi X

In generale, una semplice radiografia dell'addome non è utile per formulare una diagnosi di appendicite e non dovrebbe essere eseguita nel corso di una indagine per tale patologia. Una diretta addome (così viene comunemente chiamata la radiografia addominale senza mezzo di contrasto può essere comunque utile per identificare calcoli ureterali, una occlusione intestinale o un'ulcera perforata, tuttavia queste condizioni vengono raramente confuse con l'appendicite. Un fecaloma opaco può essere identificato nel quadrante inferiore destro in meno del 5% delle persone valutate per l'appendicite. È stato dimostrato che un clistere di solfato di bario, utilizzato come mezzo di contrasto, sia uno strumento diagnostico inadeguato per l'appendicite. Infatti, se il mancato riempimento di bario dell'appendice è correlato ad una condizione di appendicite, si è evidenziato che ciò accade comunque nel 20% delle appendici normali.
Diagnosi differenziale
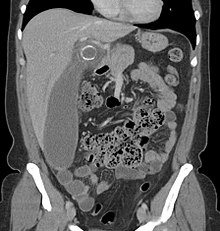
La diagnosi differenziale assume un ruolo fondamentale nei casi sospetti di appendicite. Delle appendiciti acute che vanno all'intervento chirurgico soltanto nel 50% circa dei casi si ha un riscontro obiettivo intra-operatorio e la conferma istologica. Negli altri casi il chirurgo trova una appendice bianca (priva cioè di segni di flogosi) e soltanto in una minima parte, calcolata intorno al 10-20%, può risalire alla patologia che ha scatenato il quadro di tipo appendicolare.
Nella tabella successiva vengono riportate alcune delle patologie che possono essere confuse con un attacco di appendicite acuta:
| patologia | natura | caratteri distintivi |
|---|---|---|
| - scoppio di follicolo ovarico a destra - torsione di cisti ovarica a destra - gravidanza ectopica - annessite a destra |
- emorragia endoperitoneale - sofferenza vascolare - emorragia endoperitoneale - infezione grave |
- leucocitosi normale, stato anemico, reperto ecografico di liquido endoperitoneale - emocromo normale, spiccato dolore nel Douglas, reperto ecografico (?) - grave anemia, leucocitosi normale, reperto ecografico di grave emorragia - leucocitosi molto elevata, spiccato dolore nel Douglas |
| - calcolosi ureterale a destra - cistite - pielonefrite |
- spasmo dell'uretere - infezione - infezione |
presenza di tracce di sangue, leucociti, pus nelle urine utilità delle indagini radio ed ecografiche |
| - colecistite acuta - ulcera duodenale - diverticolo di Meckel - malattia di Crohn |
- infiammazione - perforazione - infiammazione/perforazione - ileite terminale |
- segni ecografici (presenza di calcoli e ispessimento della colecisti) - segni radiografici (presenza di aria sotto-diaframmatica) - - |
| - cancro del colon o dell'appendice - diverticolite - occlusione intestinale - infarto intestinale |
- stato occlusivo - infiammazione/perforazione - - sofferenza ischemica |
importanza dei dati anamnestici: disturbi dell'alvo con eventuali tracce di sangue (neoplasie) interventi pregressi (occlusioni), cardiopatie fibrillanti (infarto intestinale) |
| - gastroenterite - linfoadenopatia mesenterica - intussuscezione - polmonite basale destra |
- infezione - iperplasia linfatica - stato occlusivo - infezione extra-addominale |
La difficoltà della diagnosi differenziale non è legata soltanto al gran numero di patologie che possono presentare quadri simili a quelli con cui si manifesta l'appendicite acuta, ma anche al fatto che non sempre c'è il tempo necessario per espletare le indagini capaci di offrire risposte chiarificatrici. È il caso di quei quadri di addome acuto che richiedono un intervento chirurgico tempestivo a prescindere da una diagnosi di certezza. Altre volte è il timore che una appendicite catarrale possa trasformarsi in una ben più temibile appendicite gangrenosa complicata da una peritonite che fa prevalere l'atteggiamento interventistico piuttosto che quello attendistico.
Evoluzione
L'eziopatogenesi dell'appendicite acuta prevede una serie di passaggi che portano dalla forma catarrale alla forma gangrenosa. Tuttavia questa sequenza non è certa né è possibile prevederne i tempi e le modalità tanto che non sono infrequenti i casi di regressione spontanea o viceversa di esordio della malattia direttamente con un quadro perforativo: appendicite acuta fulminante.
Il fatto che l'occlusione del lume sia per lo più dovuta a corpi estranei lascia supporre che la espulsione degli stessi (legata all'aumento di pressione endoluminale propria della fase catarrale dell'infezione) possa portare alla risoluzione spontanea della malattia. Anche nel caso dell'iperplasia linfatica così frequente nell'infanzia, particolarmente esposta a noxae patogene soprattutto infettive, si può immaginare che una sua rapida detumescenza possa avere effetti benefici. È opportuno ricordare che l'appendice vermiforme viene chiamata anche tonsilla intestinale per analogia di struttura e funzione con la tonsilla platina e che di quest'ultima sono note, perché ben visibili, le variazioni volumetriche frequenti e repentine soprattutto nei bambini più piccoli.
Una regressione quindi è possibile anche se limitatamente alle prime fasi della malattia. Nella maggior parte dei casi invece essa progredisce con un coinvolgimento sempre più grave del viscere, degli organi circostanti, del peritoneo. Quando la risposta locale e la virulenza dei germi lo consentono c'è possibilità che attorno all'appendice si formi l'agglomerato che abbiamo descritto come piastrone, se il quadro evolve più acutamente manca il tempo necessario. Le conseguenze al momento della perforazione dell'appendice, ultimo atto dell'evoluzione anatomo-patologica della malattia, saranno molto diverse.
Infatti il materiale settico fuoruscito se incontrerà la barriera rappresentata dal piastrone rimarrà circoscritto dando luogo a un ascesso saccato, in caso contrario inonderà il cavo addominale libero con una conseguente e ben più grave peritonite generalizzata.
Un'appendicite con peritonite generalizzata se non trattata chirurgicamente ha un'evoluzione fatale. In caso di peritonite circoscritta la prognosi rimane ugualmente sfavorevole ma con qualche eccezione legata ai rapporti che il piastrone può contrarre con particolari organi: retto, vagina, vescica nei quali si fistolizza così che al momento della rottura dell'ascesso il materiale purulento uscirà dalla cavità addominale seguendo queste vie. Il caso più favorevole è rappresentato da eventuali aderenze tra piastrone e parete addominale che favorisce lo svuotamento dell'ascesso direttamente all'esterno con buona probabilità di sopravvivenza del paziente.
È una prognosi sostanzialmente sfavorevole quella che caratterizza la storia dell'appendicite fino alla fine del XIX secolo. L'avvento della chirurgia moderna e la possibilità di approccio alla cavità addominale produrrà una drastica inversione di tendenza in senso positivo ma limitatamente alle appendiciti acute non complicate da peritonite. Per queste ultime, occorre ricordare, la mortalità è rimasta alta fino a qualche decennio fa e ancora oggi si registrano alcune decine di decessi all'anno.
A rischio rimangono:
- la primissima infanzia: per obiettive difficoltà di diagnosi
- la vecchiaia: perché, essendo l'appendicite poco frequente, viene confusa con patologie più usuali a questa età e perché il deficit delle difese immunitarie e dell'apporto ematico legato all'atrofia dell'organo predispongono alla sua rottura
- la gravidanza: per la difficoltà di diagnosi legate allo spostamento del cieco e quindi dell'appendice da parte dell'utero gravido e per la condivisione di sintomi comuni come la nausea o il vomito o la leucocitosi. La diagnosi tardiva e ancor di più la comparsa di una peritonite sono eventi drammatici gravati da un'alta mortalità fetale (dal 3-5% dopo appendicectomia per appendicite acuta iniziale al 20% in caso di appendice perforata con peritonite)
- i casi che giungono tardivamente all'osservazione chirurgica. Può accadere infatti che una sintomatologia atipica indirizzi verso patologie specifiche alternative (colecistite, cistite, colica renale) ritardando la diagnosi esatta ma accade troppo spesso che anche una appendicite tipica che, ricordiamo, può esordire con un dolore vago in sede epigastrica accompagnato da anoressia e nausea, venga frettolosamente etichettata come una banale indigestione e giudicata, almeno inizialmente, non meritevole di un consulto chirurgico o di un ricovero ospedaliero urgente.
Trattamento
Generalmente, l'intervento chirurgico rappresenta il trattamento di prima scelta dell'appendicite acuta mentre il ricorso agli antibiotici può essere sufficiente per alcuni casi privi di complicazioni. Tuttavia, il 26% delle persone trattate farmacologicamente ha sperimentato una recidiva entro un anno che ha richiesto l'esecuzione di una appendicectomia. Gli antibiotici perdono ulteriore efficacia nel caso vi sia la presenza di un fecaloma.
La somministrazione di antibiotici è comunque raccomandata per prevenire potenziali complicanze postoperatorie nelle procedure di appendicectomia in emergenza e devono essere assunti prima, durante o dopo l'intervento chirurgico. Nella fase diagnostica e poi in quella preparatoria all'intervento il paziente può essere trattato con terapia infusionale, con antibiotici, eventualmente posizionando un sondino naso-gastrico.
Gestione del dolore
L'assunzione di farmaci antinfiammatori e, soprattutto, antidolorifici (come i FANS o il paracetamolo) non sembra influenzare l'accuratezza della diagnosi clinica di appendicite e pertanto dovrebbero essere somministrati nelle prime fasi della cura del paziente. Storicamente, vi erano preoccupazioni tra alcuni chirurghi sul fatto che gli analgesici potessero influenzare l'esame clinico nei bambini, e alcuni raccomandarono che non venissero somministrati finché il chirurgo non fosse stato in grado di esaminare il paziente.
Intervento chirurgico
L'appendicectomia (dal greco ἐκτός: fuori e τέμνω: tagliare) eseguita nella prima fase dell'infezione si risolve in un intervento semplice e rapido con brevi tempi di degenza e costi sanitari e sociali contenuti. Viceversa la presenza di un piastrone, di un ascesso o di una peritonite rendono l'atto operatorio molto più indaginoso, rischioso e gravato da numerose complicazioni intra e post-operatorie.
L'intervento può essere eseguito con una tecnica tradizionale 'aperta' o con quella 'mini invasiva' più recente.
Appendicectomia a "cielo aperto"
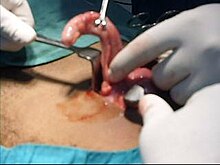
Per oltre un secolo, la laparotomia (appendicectomia a "cielo aperto") è stato il trattamento standard per trattare l'appendicite acuta. Questa procedura consiste nella rimozione dell'appendice infetta attraverso una singola grande incisione effettuata nell'area inferiore destra dell'addome, in genere lunga dai 51 ai 76 mm.
Nel corso di un'appendicectomia aperta, il paziente viene posto sotto anestesia generale al fine di mantenere i muscoli completamente rilassati e tenerlo in stato di incoscienza. L'incisione viene pratica nell'addome inferiore destro, alcuni centimetri sopra l'osso iliaco. Quando, grazie all'incisione, viene aperta la cavità dell'addome e l'appendice può essere identificata, il chirurgo rimuove il tessuto infetto e recide l'appendice non prima di aver effettuato un'attenta ispezione dell'area infetta ed essersi assicurato che non vi siano segni che i tessuti circostanti siano danneggiati o infetti. In caso che ci si trovasse davanti ad un'appendicite complicata che richiede un'appendicectomia di emergenza aperta, può essere inserito un drenaggio addominale, aumentando tuttavia di conseguenza la degenza ospedaliera. Fatto ciò il chirurgo inizierà a chiudere l'incisione. Ciò significa cucire i muscoli e utilizzare graffette chirurgiche o punti per chiudere la cute. Per prevenire infezioni, l'incisione è coperta con una benda sterile o un adesivo chirurgico.
Appendicectomia laparoscopica
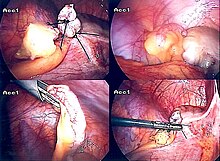
Introdotto nel 1983, l'appendicectomia laparoscopica è diventata un intervento sempre più diffuso per risolvere l'appendicite acuta. Questa procedura chirurgica consiste nel praticare, da tre a quattro, incisioni nell'addome, ciascuna della lunghezza variabile dai 6,4 a 12,7 mm. Successivamente viene inserito uno speciale strumento chirurgico, chiamato laparoscopio, in una delle incisioni. Il laparoscopio è collegato a un monitor ed è progettato per aiutare il chirurgo a ispezionare l'area infetta nell'addome. Le altre due incisioni vengono utilizzare per la rimozione dell'appendice, grazie all'introduzione di strumenti chirurgici. La chirurgia laparoscopica richiede un'anestesia generale e può durare fino a due ore. L'appendicectomia laparoscopica presenta diversi vantaggi rispetto all'appendicectomia "a cielo aperto", tra cui un recupero post-operatorio più breve e meno doloroso e una minore percentuale di infezioni superficiali del sito chirurgico. Tuttavia, l'occorrenza di un ascesso intra-addominale è quasi tre volte più prevalente nell'appendicectomia laparoscopica rispetto all'appendicectomia aperta.
Appendicite cronica
L'appendicite cronica, in quanto entità nosologica, pone alcuni problemi di carattere eziopatogenetico e clinico essendo viceversa definita sotto l'aspetto anatomo-patologico. Sono state ipotizzati due tipi di appendicite cronica:
- quella che nasce cronica fin dall'esordio. È un'ipotesi non condivisa da tutti gli Autori.
- quella che rappresenta l'esito di una forma acuta risoltasi spontaneamente. È l'ipotesi più accreditata anche per il fatto che i fenomeni di atrofia, sclerosi e fibrosi periviscerale che caratterizzano il quadro istologico di un'appendicite cronica, e che rivestono un ruolo importante nella sua eziopatogenesi, possono essere interpretati come esiti di un episodio acuto subito in precedenza e risoltosi spontaneamente.
I dubbi sotto l'aspetto clinico nascono dal fatto che la sintomatologia delle due forme è sovrapponibile: dolore localizzato alla fossa ileo-cecale, nausea, anoressia e pone la stessa indicazione chirurgica urgente. Davanti a un quadro simile è difficile stabilire se si tratti di una recidiva di un episodio acuto o della cronicizzazione di un'infiammazione precedente e solo l'esame istologico è in grado di dirimere il dubbio.
Avendo messo in relazione i dati forniti dall'istologia con i quadri clinici osservati nei pazienti operati alcuni Autori hanno ritenuto di affermare che l'appendicite cronica ha una sua precisa connotazione anche clinica (oltre che anatomo-patologica), per altri invece non è così perché non ravvisano una peculiarità della sintomatologia cronica rispetto a quella acuta.
Ancora maggiori perplessità suscitano le ipotesi di ricondurre a una patologia appendicolare cronica sintomatologie prolungate nel tempo, vaghe e mal definite. Anzi sono proprio queste che devono imporre un'attenta valutazione diagnostica differenziale prima che venga presa la decisione di procedere a un'appendicectomia.
Prognosi
La maggior parte delle persone con appendicite guarisce facilmente dopo l'intervento chirurgico, ma possono verificarsi complicanze se l'operazione viene ritardata o se si verifica una peritonite. Il tempo di recupero dipende dall'età, dalle condizioni generali, dalle complicanze e da altre circostanze, compresa la quantità di assunzione di bevande alcoliche, ma solitamente è compresa tra i 10 e i 28 giorni. Per i bambini piccoli (circa 10 anni), il recupero dura solitamente tre settimane.
La possibilità di incorrere in una peritonite, è la ragione per cui si procede con una rapida valutazione e trattamento. Le persone con sospetta appendicite potrebbero dover essere sottoposte a un'evacuazione medica, se si trovano in luoghi dove non hanno una pronta disponibilità delle strutture adeguate. Occasionalmente sono state eseguite appendicectomie in condizioni di emergenza (ad esempio, non in un ospedale adeguato), quando una tempestiva evacuazione medica non era possibile.
L'appendicite acuta tipica risponde rapidamente all'appendicectomia e occasionalmente si risolve spontaneamente. Se l'appendicite si risolve spontaneamente, rimane controverso se debba essere eseguita un'appendicectomia al fine di prevenire un episodio ricorrente di appendicite. L'appendicite atipica (associata ad appendicite suppurativa) è più difficile da diagnosticare ed è più conforme a sviluppare complicanze, anche se operata precocemente. In entrambe le condizioni, una pronta diagnosi e l'esecuzione di un'appendicectomia, producono i migliori risultati con il pieno recupero, ottenuto solitamente in due o quattro settimane. La mortalità e le gravi complicanze sono inusuali, ma si verificano, specialmente se persiste la peritonite e non viene adeguatamente trattata.
Una complicazione insolita di un'appendicectomia è l'appendicite del moncone residuo. Questa condizione consiste nell'infiammazione del moncone appendicolare rimanente a seguito di un'appendicectomia incompleta. L'appendicite del moncone può verificarsi mesi o anni dopo la prima appendicectomia e può essere identificata grazie alle tecniche di imaging biomedico, come l'ecografia.
Altri progetti
Altri progetti
-
 Wikizionario contiene il lemma di dizionario «appendicite»
Wikizionario contiene il lemma di dizionario «appendicite» -
 Wikimedia Commons contiene immagini o altri file su appendicite
Wikimedia Commons contiene immagini o altri file su appendicite
Collegamenti esterni
- Immagini TC di appendicite, su ctcases.net.
|
Classificazione e risorse esterne (EN) |
ICD-9-CM: 540-543.99 e 541; ICD-10-CM: K37; MeSH: D001064; DiseasesDB: 885;
MedlinePlus: 000256;eMedicine: 195778, 773895, 926795 e 933825; |
| Controllo di autorità | Thesaurus BNCF 21358 · LCCN (EN) sh85006090 · GND (DE) 4139899-3 · BNF (FR) cb11948199s (data) · J9U (EN, HE) 987007294180205171 · NDL (EN, JA) 00567879 |
|---|