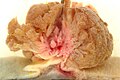
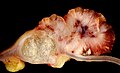
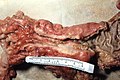
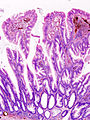
Carcinoma del colon-retto
| Carcinoma del colon-retto | |
|---|---|
 Localizzazione e forma di un tumore al colon e uno al retto | |
| Tipo | >98% maligno <2% benigno |
| Cellula di origine | Epitelio del colon |
| Fattori di rischio |
Fumo Eccessiva assunzione di carni rosse Eccesso di calorie Basso consumo di fibre Scarsa attività fisica |
| Incidenza | 40-60/100 000 |
| Età media alla diagnosi | 60 - 79 anni |
| Rapporto M:F | 1,2:1 |
| Classificazione e risorse esterne | |
| ICD-9-CM | (EN) 153.0-154.1 |
| ICD-10 | (EN) C18-C20 |
 Sezione istologica di adenocarcinoma del colon | |
Il carcinoma del colon-retto (CRC) è il tumore maligno più frequente originato nel colon, nel retto e nell'appendice (il cancro dell'appendice però è un tumore molto raro rappresentando solo l'1% dei tumori del tratto gastrointestinale). Con 610 000 morti all'anno nel mondo, è la terza forma più comune di cancro.
È causato dall'abnorme crescita di cellule con la capacità di invadere i tessuti e di diffondersi in altre parti del corpo. I segni e i sintomi possono comprendere: sangue occulto nelle feci, cambiamento dei movimenti intestinali, perdita di peso e sensazione di stanchezza. La maggior parte dei tumori colorettali sono dovuti allo stile di vita e all'età avanzata e solo pochi casi sono riconducibili a malattie genetiche ereditarie. I fattori di rischio includono: la dieta, l'obesità, il fumo, l'alcool e una scarsa attività fisica. Un altro fattore di rischio è rappresentato dalle malattie infiammatorie croniche intestinali che comprendono la malattia di Crohn e la colite ulcerosa.
Alcune delle condizioni ereditarie che possono causare un tumore del colon-retto includono la poliposi adenomatosa familiare e il cancro colorettale ereditario non poliposico; tuttavia, queste condizioni rappresentano meno del 5% dei casi. Il tumore al colon-retto può essere diagnosticato tramite biopsia ottenuta durante una sigmoidoscopia o una colonscopia. Ciò è poi solitamente seguito da esami di diagnostica per immagini per determinare se la malattia si è diffusa. Lo screening è efficace nel diminuire la probabilità di morte per questo tumore ed è consigliabile tra i 50 e i 75 anni.
Il trattamento per i casi di tumore colorettale può includere una combinazione di chirurgia, radioterapia, chemioterapia e terapia mirata. I tumori che sono confinati all'interno della parete del colon possono essere curabili con un intervento chirurgico, mentre se si è diffuso solitamente non è curabile e quindi si sceglie di perseguire un tentativo di miglioramento della qualità della vita e dei sintomi. Negli Stati Uniti i tassi di sopravvivenza a 5 anni sono di circa il 65%. Ciò, tuttavia, dipende dalla stadiazione del tumore e dalla salute generale della persona. A livello mondiale, il tumore del colon-retto è il terzo tipo più comune di tumore e costituisce circa il 10% di tutti i casi neoplastici. Nel 2012 sono stati registrati 1,4 milioni di nuovi casi e 694 000 decessi. È più frequente nei Paesi sviluppati, dove si trovano oltre il 65% dei casi, ed è meno comune nelle donne rispetto agli uomini.
Indice
Epidemiologia

nessun dato
meno di 2,5
2,5-5
5-7,5
7,5-10
10-12,5
12,5-15
15-17,5
17,5-20
20-22,5
22,5-25
25-27,5
più di 27,5
Il cancro al colon occupa il secondo posto per mortalità tumorale nell'uomo e il terzo nella donna. È più frequente in Nordamerica, Europa occidentale e Nuova Zelanda. In Italia si osservano 40 nuovi casi ogni 100 000 abitanti, di cui la maggior incidenza si colloca tra la quinta e la settima decade. Mentre il cancro del colon colpisce indifferentemente entrambi i sessi, per il cancro del retto si ha un rapporto maschi:femmine di circa 2:1. Nelle ultime due decadi si è assistito a un progressivo aumento dell'insorgenza di CRC; tuttavia, grazie alla diagnosi precoce e all'evoluzione delle terapie, la sopravvivenza a cinque anni è notevolmente aumentata. Le sedi maggiormente colpite sono il retto (39%) e il sigma (25%), senza però risparmiare nessun distretto colo-rettale.
Secondo il New England Journal of Medicine, dal 1988 al 2015 il tasso di tumori al colon retto precoci è passato da 8 a 13 casi ogni 100.000 persone.
Cause
Genetica
Le cellule di questo tumore, solitamente, possiedono mutazioni ereditate o acquisite nel corso della vita a carico di geni coinvolti nella via di trasduzione del segnale Wnt, e/o nella replicazione del DNA o e/o nella riparazione del DNA.
Fattori e condizioni di rischio
Alcuni fattori che influenzano il rischio di contrarre questa malattia sono:
- Età: l'incidenza di CRC aumenta con l'età del soggetto. Raramente colpisce soggetti con età inferiore ai 50 anni. Casi di CRC in giovani adulti sono associati a condizioni di predisposizione familiare (vedi oltre).
- Presenza di polipi del colon. Questa affermazione trova conforto dalle seguenti evidenze:
- Nei polipi isolati possono essere presenti aree di accertata malignità. Viceversa, nelle lesioni localizzate del carcinoma del colon-retto sono spesso presenti aree adenomatose riconducibili a precedenti formazioni polipoidi.
- La sede di insorgenza dei polipi è sovente sede di insorgenza di CRC.
- I soggetti con polipi hanno maggiore probabilità di sviluppare CRC rispetto ai soggetti sani.
- Maggiori sono i polipi diagnosticati nel soggetto, maggiore è la probabilità di sviluppare CRC.
- La polipectomia riduce l'insorgenza di CRC.
- Durante interventi di chirurgia per CRC si riscontrano spesso adenomi multipli e sincroni.
- Familiarità.
- Presenza di parenti di 1º e 2º grado con poliposi adenomatosa familiare (FAP), aumenta il rischio di contrarre CRC.
- Presenza di parenti di 1º e 2º grado con cancro colorettale ereditario non poliposico (HNPCC), aumenta il rischio di contrarre CRC.
- Fumo. I soggetti fumatori hanno una maggiore probabilità di morire per esiti di CRC rispetto ai soggetti non fumatori. Uno studio della American Cancer Society riporta che "donne fumatrici hanno una maggiore probabilità (40%) di morire per CRC rispetto alle donne non fumatrici. Analogamente, uomini fumatori hanno una maggiore probabilità (30%) di morire per CRC rispetto a uomini non fumatori".
- Dieta. L'alto contenuto di grassi e proteine nel regime alimentare aumenta l'insorgenza di CRC, in relazione al potere cancerogeno dei cataboliti proteici e del colesterolo. Altri studi confermano l'importanza del consumo di fibre e frutta come fattore di protezione. In particolare, le vitamine e gli antiossidanti della frutta, come la vitamina C, acido folico, metionina, calcio e vitamina D, che possono ridurre il rischio di neoplasia colorettale. Ulteriore contributo alla salute dell'apparato digerente è fornito dagli acidi grassi a corta catena.
- Fattori ambientali. Soggetti residenti in aree industrializzate hanno un rischio maggiore per lo sviluppo di CRC.
- Presenza di processi infiammatori cronici dell'intestino, come la malattia di Crohn e la rettocolite ulcerosa. Circa l'1% dei pazienti con CRC ha una storia clinica di rettocolite ulcerosa. Il rischio di sviluppare CRC è direttamente connesso con la gravità del danno della mucosa intestinale e con l'estensione del processo infiammatorio. Il rischio di sviluppare CRC nei soggetti con la malattia di Crohn è minore rispetto ai soggetti con rettocolite ulcerosa.
- Ormoni. Le differenze in merito all'incidenza e all'età di insorgenza tra maschi e femmine possono essere attribuite alla diversa struttura ormonale tra i due sessi; in particolare, l'accento è stato posto sugli estrogeni. La presenza di dati contrastanti rende questi studi ancora poco affidabili. Infatti, è stato riportato un aumento dell'insorgenza di CRC in donne sottoposte a terapia sostitutiva per gli estrogeni, risultato in contrasto con l'ipotetico ruolo protettivo degli ormoni femminili.
Anatomia patologica
Aspetto macroscopico
I tumori del colon retto possono presentarsi in forma vegetante (protrudono nel canale intestinale, come i polipi), ulcerati (frequente), infiltranti la mucosa (margini netti e poco rilevati, rari) e anulare stenosante (come un anello intorno alla mucosa intestinale). Generalmente i tumori del colon destro hanno più spesso una morfologia vegetante; a causa del più ampio calibro del viscere a questo livello, stenotizzano il lume provocando occlusione intestinale solo nelle fasi più tardive (a meno che non siano localizzati a livello della valvola ileo-cecale); tuttavia, a dispetto dell'insorgenza più tardiva dei sintomi, tendono a infiltrare la parete più precocemente rispetto al colon sinistro. Le neoplasie del colon sinistro invece danno più precocemente segno di sé (generalmente occlusione intestinale), ma tendono a infiltrare la parete del viscere con minore velocità.
- Aspetto macroscopico
-
Biopsia in corso di colonscopia di massa tumorale vegetante il colon ascendente
-
Adenoma villoso del colon-sigma
-
Carcinoma invasivo del colon (al centro). Ai lati è possibile identificare formazioni polipoidi
-
Carcinoma invasivo del colon. La formazione irregolare è caratterizzata da ulcerazione centrale
-
Adenocarcinoma mucinoso (sinistra). L'immagine mostra anche un adenoma villoso (a destra) alla base del quale si sviluppa il tumore invasivo
-
Adenocarcinoma del colon-sigma. Sezione longitudinale
-
Adenocarcinoma vegetante del colon
-
Adenocarcinoma ulcerato del colon
-
Adenocarcinoma stenosante del colon
-
Adenocarcinoma del colon sigma, non vegetante, non stenosante. In questo caso la lesione maligna neoplastica è limitata alla tonaca sottomucosa. Ispettivamente, la mucosa luminale appare scura, rilevata.
Aspetto microscopico
La classificazione dell'Organizzazione mondiale della sanità (OMS) suggerisce la suddivisione in tumori epiteliali, carcinoidi, non epiteliali e del sistema emopoietico. Il tipo più diffuso è l'adenocarcinoma (95%), ma si riconoscono anche:
- Tumori epiteliali: adenocarcinoma mucinoso, adenocarcinoma con cellule ad anello con castone, carcinoma squamoso, carcinoma adeno-squamoso, carcinoma indifferenziato
- Carcinoidi: a cellule argentaffine o non argentaffine, ma anche composito
- Tumori non epiteliali: leiomiosarcomi e sarcomi
- Cancro al Colon con parete di cura grassa esterna : Il tumore prevalentemente maligno è ricoperto da una massa di grasso, questo comporta al paziente il seguire una dieta controllata di carboidrati. La massa grassa tutela il corpo dall'espansione della massa tumorale interna. I metodi più comuni (negli ultimi anni vengono evitati per effetti pericolosi nel post-operazione) prevedono l'asportazione totale della massa con al suo interno anche il tumore, questo ha però comportato in vari pazienti un'espansione corporea del tumore maligno, portandoli (privi di copertura esterna) ad un caso terminale. I metodi di cura più innovativi prevedono un raschiamento della massa fino ad una asportazione sana attraverso cavità orale. Questo nuovo sistema non prevede assolutamente il ritorno della massa tumorale.
- Aspetto microscopico
-
Sezione istologica di polipo iperplastico del colon (lesione benigna)
-
Adenoma del colon (lesione benigna)
-
Adenoma serrato del colon (lesione benigna)
-
Carcinoide del colon, colorazione con ematossilina-eosina
-
Carcinoide del colon, colorazione con ematossilina-eosina
-
Sezione istologica di adenocarcinoma del cieco. La formazione tumorale è visibile soprattutto al centro del reperto, dove si evidenzia un elevato grado di anaplasia e lo stroma desmoplastico.
-
Adenocarcinoma del colon, colorazione con ematossilina-eosina
-
Adenocarcinoma del colon, colorazione con ematossilina-eosina
-
Adenocarcinoma ben differenziato del colon, colorazione con ematossilina-eosina
-
Adenocarcinoma moderatamente differenziato del colon, colorazione con ematossilina-eosina
-
Metastasi linfonodale da adenocarcinoma del colon-retto
Formazioni polipoidi

Un polipo può svilupparsi dalla mucosa sana in circa cinque anni; tuttavia, affinché la lesione polipoide possa trasformarsi in carcinoma in situ occorrono circa due anni. Sono necessari altri tre anni per sviluppare un carcinoma invasivo. Esistono diversi istotipi: adenoma tubulare (75%), adenoma tubulo-villoso (5%) e adenoma villoso (20%). L'importanza dei polipi è giustificata dalla capacità di trasformazione neoplastica in relazione ad alcune loro proprietà:
- Morfologia. I polipi sessili (larga base di impianto) hanno una maggiore capacità trasformante rispetto ai polipi peduncolati.
- Istotipo. L'istotipo ad adenoma villoso evolve verso carcinoma più frequentemente rispetto all'adenoma tubulare.
- Diametro. I polipi con un diametro maggiore di 2 cm evolvono più frequentemente a CIS rispetto a quelli di dimensioni inferiori.
- Sede. I polipi localizzati in sede prossimale (colon ascendente e flessura epato-colica) evolvono più frequentemente verso il CIS rispetto a quelli localizzati in sede distale.
- Numero. Maggiore è il numero di polipi, più elevato è il rischio di sviluppare CIS.
Patogenesi
Il cancro del colon-retto mostra un classico esempio di patogenesi multistep; questo significa che affinché si possano accumulare le mutazioni necessarie alla genesi del carcinoma invasivo occorrono diversi passaggi, intesi come momenti patologici caratterizzati dalla acquisizione di funzione di un proto-oncogene o dalla perdita di funzione di un gene oncosoppressore. Le mutazioni genetiche responsabili del cancro sporadico (non legate a mutazioni geneticamente acquisite) del colon-retto, sono le stesse che caratterizzano le forme ereditarie; possono essere prese in considerazione due grandi vie patogenetiche:
Via dell'APC/β-catenina

Responsabile dell'85% di CRC sporadico. Il paradigma è rappresentato dalla sindrome genetica poliposi adenomatosa familiare, che rappresenta una particolare malattia nella quale il soggetto eredita una copia già mutata del gene APC; tale condizione configura uno stato di rischio molto elevato per la genesi di cancro di colon-retto nei soggetti giovani. Tale fenomeno è in accordo con il concetto di primo colpo formulata da Knudson nel 1970, il quale afferma che un soggetto che eredita un allele mutato di un gene oncosoppressore è maggiormente predisposto allo sviluppo di un tumore, essendo necessaria una sola mutazione e non due (come accade nel casi sporadici) affinché il prodotto genico cessi la sua attività.
Nel caso in cui il CRC non sia correlabile a un precedente complesso sindromico genetico (CRC sporadico), APC è mutato nell'80% dei casi; non solo, tumori sporadici senza coinvolgimento di APC, presentano mutazioni della β-catenina, proteina facente parte dei complessi di trasduzione e di adesione e strettamente modulata da APC. APC è una shuttle protein (proteina navetta), ovvero, una proteina in grado di attraversare la membrana nucleare attraverso segmenti proteici di localizzazione cellulare; quando APC si trova nel citoplasma lega una serie di proteine tra cui la axina, la GSK-3β e la β-catenina; attraverso tale complesso la β-catenina viene fosforilata, ubiquitinata e destinata alla degrazione attraverso il proteasoma.
Qualora il complesso APC non fosse funzionante, si avrebbe un accumulo di β-catenina, in grado di aggregarsi e traslocare nel nucleo, attivando la trascrizione del gene Myc e della ciclina D1 e promuovendo la proliferazione cellulare. Non solo; la β-catenina gioca un ruolo importante nella stabilizzazione delle giunzioni intercellulari e della inibizione da contatto. L'attivazione o inibizione della via APC/β-catenina dipende principalmente dal legame di Wnt con il suo recettore Frizzled sulla membrana plasmatica. Quando Wnt è presente la β-catenina si stacca dal complesso APC-axina, trasloca nel nucleo e trascrive specifici geni che promuovono la proliferazione, se invece Wnt non è presente lo stesso complesso induce la degradazione di β-catenina da parte del proteasoma.
Stato OFF
Nello stato spento, cioè in assenza di Wnt, la segnalazione a valle da parte del recettore Frizzled è inibita da una SFRP (Secreted frizzled-related protein) facente parte di una classe di proteine antagoniste di Wnt e da WIF1 (Wnt inhibitor factor 1), mentre un secondo recettore fondamentale per la segnalazione di questa via, LRP (Lipoprotein receptor-related protein) è inibito da una delle quattro DKK (dickkopf) note nell'uomo.
Associata a Frizzled si trova sempre la fosfoproteina Dvl (Dishevelled). β-catenina si trova o legata ai complessi di adesione di membrana costituiti da E-caderina, dove è adesa a α-catenina e p120 oppure libera nel citoplasma e associata a un complesso proteico formato axina (cui è associata PP2A), APC, GSK3β e WTX. La proteina chinasi GSK3β e CK1 fosforilano ripetutamente β-catenina che perde affinità per il complesso proteico a cui si trovava legata, viene quindi poliubiquitinata da TrCP e inviata alla degradazione nel proteasoma.
Stato ON
Se Wnt è presente si lega al suo recettore Frizzled, associato ancora una volta a Dishevelled. Wnt attiva anche LRP cui si associa il complesso proteico formato da APC, axina, GSK3β, CK1 e dalla β-catenina che viene inibito dal legame di Wnt con Frizzled, così β-catenina si distacca e migra nel nucleo dove si associa ai fattori di trascrizione TCF e Prop1 nonché ad altri cofattori (CBP, Pygo, BCL9 e Cdk8) trascrivendo geni che codificano per proteine che favoriscono la proliferazione cellulare come Myc e la ciclina D nonché per proteine di adesione come CD44.
Dunque una mutazione di APC o della β-catenina comporta un'eccessiva proliferazione dell'epitelio e un'aberrante interazione cellula-cellula.
Il secondo gradino della via APC/β-catenina è rappresentato da una serie di processi multistep mutageni catalizzati dall'intensa proliferazione epiteliale. Ogni mutazione comporta un'ulteriore perdita del controllo genico (instabilità cromosomica), correlando con maggiore possibilità di mutazioni e evoluzione verso il fenotipo maligno.
Il primo gene da prendere in considerazione è K-Ras, oncogene mutato in oltre il 50% dei carcinomi del colon e responsabile della trasduzione dei segnali di proliferazione. In passato è stata posta particolare attenzione nel ruolo del gene DCC (deleted in colon cancer); tuttavia, esperimenti su topi mutanti con delezione di entrambi i geni DCC, hanno dimostrato l'assenza di conseguenti anomalie oncologiche.
La perdita di SMAD2 e in particolare SMAD4, geni codificanti per proteine coinvolte nella via di segnalazione del TGF-β, sembra avere un effetto oncogeno particolarmente importante del carcinoma del colon-retto e in altri tumori del tratto gastro-intestinale. Il 70-80% dei CRC presenta perdita del braccio corto del cromosoma 17, evento che comporta l'assenza del gene P53, nodo fondamentale dell'oncosoppressione; tale fenomeno sembra sia fondamentale per l'invasività e la capacità metastatizzante del CRC, correlando con una prognosi maggiormente negativa.
In seguito alla perdita di APC possono accumularsi una serie di mutazioni che possono riguardare numerosi geni; tali eventi configurano un processo multistep, a più gradini, nel quale a ogni modificazione molecolare si correla a un'entità anatomo-patologica e clinica differente (vedi immagine).
Via dell'instabilità dei microsatelliti, MIN
Responsabile del 15% di CRC. Il paradigma è rappresentato dalla sindrome genetica cancro colorettale ereditario non poliposico. I cromosomi risultano integri. La mutazione avviene a carico dei mismatch repair, geni che codificano per proteine riparatrici del DNA. Questo si traduce in un accumulo di mutazioni durante i processi mitotici, soprattutto a carico del DNA microsatellite (sequenze ripetute di DNA non codificante, ma importantissimo sito di modulazione dei processi di induzione o arresto della trascrizione).
Clinica

I siti maggiormente colpiti da CRC sono rispettivamente il retto e il colon sigma. Inizialmente, i sintomi possono essere sfumati e vaghi; può invece comparire precocemente l'anemia sideropenica, dovuta al sanguinamento cronico. Le localizzazioni a destra, portano alla perdita occulta di sangue a stillicidio, con astenia e calo ponderale; le localizzazioni a sinistra possono invece manifestarsi con sanguinamento visibile che raramente porta verso anemia. In questo caso, il cilindro fecale può presentarsi verniciato di sangue (ematochezia), elemento che pone problematiche in diagnosi differenziale con il sanguinamento da emorroidi.
Analogamente, le alterazioni dell'alvo sono relative alla localizzazione del CRC; infatti, mentre per le localizzazioni a destra l'alvo tende a essere tendenzialmente diarroico (deficit di assorbimento), nelle localizzazioni a sinistra si ha spesso stipsi. La stipsi può essere conseguenza sia di una ostruzione meccanica, sia del danno alle strutture nervose dovuto all'infiltrazione del tumore. Nelle forme localizzate al retto può esserci tenesmo e restringimento del calibro delle feci. Va sempre tenuto in considerazione che il dolore è un sintomo tardivo che testimonia l'invasione dei plessi nervosi da parte del tumore.
La propagazione infiltrativa per contiguità può portare all'alterazione morfologica e funzionale di organi vicini, quali la vescica, la vagina, la prostata, le vescicole seminali, l'intestino tenue e lo stomaco.
La disseminazione per via linfatica è frequente, con interessamento dei linfonodi epicolici e paracolici. Negli stadi più avanzati della malattia possono essere interessati tali distretti linfonodali:
A livello del retto esistono tre vie principali di deflusso linfatico:
- Distretto linfonodale superiore, connesso con l'arteria emorroidaria superiore
- Distretto linfonodale medio, connesso con l'arteria emorroidaria media
- Distretto linfonodale inferiore, connesso con l'arteria emorroidaria inferiore
La disseminazione per via ematica assume un ruolo di rilievo in quanto, negli stadi avanzati di malattia, è spesso possibile rintracciare metastasi epatiche in virtù della stretta connessione portale tra intestino e fegato. In alcuni casi è possibile ritrovare metastasi nei corpi vertebrali; tale reperto si associa alla presenza di anastomosi porto-cavali in grado di convogliare il sangue verso le strutture dello scheletro assiale.
Sintomi sistemici, possono essere febbre, perdita di peso, palpitazioni, pallore, cachessia e astenia.
Complicanze

Nausea, vomito e alvo chiuso a feci e gas possono essere manifestazioni di un'occlusione intestinale acuta (soprattutto per le localizzazioni prossimali) primaria o secondaria a intussuscezione. La distensione addominale e gli effetti lesivi diretti del tumore possono essere causa di perforazione ed emorragia acuta, con anemia acuta e collasso cardio-circolatorio. La peritonite è una complicazione tardiva dovuta all'invasione del peritoneo; analogamente, l'invasione delle strutture pelviche può portare alla formazioni di ascessi. L'invasione batterica del torrente ematico è secondaria a lesione della mucosa. La batteriemia conseguente può essere responsabile di shock settico e rapidissimo peggioramento del quadro clinico. L'invasione della pelvi renale può portare a insufficienza renale e uremia più o meno grave.
Stadiazione
La prognosi nei soggetti con cancro del colon-retto dipende strettamente dal grado di invasione tissutale locale, dall'infiltrazione degli organi vicini e dalla presenza di metastasi linfonodali o ad altri organi.
Si possono utilizzare diversi sistemi di stadiazione, che correlano strettamente con il profilo prognostico e la sopravvivenza a cinque anni. La classificazione di Dukes, proposta dal dottor Cuthbert E. Dukes nel 1932, pone l'accento sulla infiltrazione tissutale, sul coinvolgimento linfonodale e sulla presenza di metastasi a distanza. La classificazione TNM, più attuale, pone maggiore attenzione al grado di infiltrazione tissutale, discriminando tra l'invasione della sola mucosa, dello strato muscolare o della sierosa. Benché i reperti strumentali siano molto importanti per diagnosticare le lesioni neoplastiche a distanza e il coinvolgimento linfonodale, per una corretta valutazione della stadiazione, e quindi della prognosi, si rende necessaria la valutazione istologica post-operatoria.
| Dukes | Astler-Coller modificata | Classificazione TNM | Classificazione numerica | Descrizione anatomopatologica | Sopravvivenza a 5 anni |
|---|---|---|---|---|---|
| A | A | T1 N0 M0 | I | Interessa la mucosa e la sottomucosa | >90% |
| A | B1 | T2 N0 M0 | I | Si estende allo strato muscolare | >90% |
| B | B2 | T3 N0 M0 | IIA | Si estende alla tonaca muscolare | 70-85% |
| B | B3 | T4 N0 M0 | IIB | Si estende alla sierosa | 55-65% |
| C | C1 | T1-2 N1 M0 | IIIA | Metastasi a 1-3 linfonodi regionali | 45-55% |
| C | C2 | T3-4 N1 M0 | IIIB | 45-55% | |
| C | C3 | Tx N2 M0 | IIIc | Metastasi a 4 o più linfonodi regionali | 20-30% |
| D | D | Tx Nx M1 | IV | Metastasi a distanza | 5% |
Di seguito è riportato un confronto grafico tra la stadiazione T e la classificazione di Dukes.
-
Stadio T del tumore
-
Stadio A di Duke; il tumore si trova solo nella parete interna dell'intestino crasso
-
Stadio B di Duke; il tumore si è infiltrato nel muscolo
-
Stadio C di Duke; il tumore ha invaso i linfonodi locali
-
Stadio D di Duke; il tumore ha creato metastasi
Diagnosi e screening

L'evoluzione del cancro del colon-retto è lenta; per questo motivo, lo screening è uno strumento importante per la diagnosi precoce e per organizzare una migliore strategia terapeutica. Ciò nonostante, lo screening per il cancro del colon-retto è una procedura ancora poco diffusa.
In Italia lo screening consiste nella ricerca del sangue occulto nelle feci (vedi oltre). I soggetti, maschi e femmine, di età compresa tra i 50 e i 69 anni sono invitati dalla propria azienda sanitaria locale a eseguire ogni due anni, con unico campione e senza restrizioni dietetiche, il test per la ricerca del sangue occulto. Se il test risulta positivo, si consiglia di eseguire ulteriori indagini (colonscopia o clisma opaco) per identificare la natura nel sanguinamento.
Una possibile alternativa può essere rappresentata dalla colonscopia virtuale, per offrire al paziente un esame con minore invasività; tuttavia con questo esame, a differenza della colonscopia tradizionale, non è possibile effettuare biopsia o rimozione di polipi e il paziente viene esposto a radiazioni ionizzanti.
Analisi ematochimiche
Oltre alla possibile anemizzazione (Hb minore di 12 g/dL) è utile il dosaggio sierico di alcuni marcatori tumorali il CA-19.9 e il CEA (vedi oltre); tali reperti possono essere utili soprattutto per il follow-up dopo resezione chirurgica della neoplasia.
L'antigene carcino-embrionario (CEA) è un marcatore tumorale che può essere indagato in corso di cancro del colon retto. I livelli standard di CEA sono inferiori a 5 µg/mL; livelli superiori possono essere riscontrati in corso di epatite, polmonite e gastroenterite. Inoltre, possono essere riscontrati soggetti con alti livelli di CEA senza che vi sia una patologia sottostante. Questi elementi rendono il test poco specifico per lo screening e la diagnosi di CRC; la valutazioni del CEA assumono un particolare significato nel follow-up post-operatorio: riscontrare alti livelli nei soggetti colostomizzati correla con recidiva o malattia metastatica.
Tuttavia, essendo tuttavia il CEA e il CA19.9, marcatori "aspecifici" e incostanti, negli ultimi anni è in corso la ricerca di nuovi biomarcatori che possano assumere una specificità predittiva e prognostica della malattia, nell'ottica di attuare il concetto di "medicina su misura" del paziente.
A livello italiano, ad esempio, nell'ambito della ricerca traslazionale molecolare sul tumore del retto, lo studio TiMiSNAR-mirna, attivo dal 2019, ha lo scopo di analizzare e valutare i micro-RNA, come biomarcatori, che il tumore rilascia nel sangue fin dalle fasi iniziali della malattia.
Sigmoidoscopia e colonscopia
Con questi esami vengono valutate le lesioni del colon, siano esse infiammatorie, polipoidi o neoplastiche maligne. Queste indagini, oltre a fornire informazioni sullo stato delle mucose e sulla morfologia delle lesioni, possono essere utili per prelevare frammenti di tessuto sospetto.
Imaging biomedico
Le indagini radiologiche del colon (clisma opaco a doppio contrasto) sono utili per indagare la sede e le dimensioni delle lesioni (difficile evidenziare formazioni inferiori al centimetro). Il clisma è inoltre in grado di dare informazioni sullo stato del colon a monte e a valle della lesione (è comunque una metodica poco usata in quanto le altre tecniche, specie TC e colonscopia hanno un'efficacia diagnostica superiore e la seconda ha anche il vantaggio di essere terapeutica nei casi limitati alla mucosa).
La tomografia computerizzata e l'angioTAC possono essere utili come guida per l'intervento chirurgico; l'esame è in grado di fornire informazioni sull'invasione degli organi vicinori, sull'interessamento linfonodale e sulla presenza di metastasi epatiche. In alternativa può essere usata la risonanza magnetica nucleare (RNM), più sensibile per l'indagine delle metastasi epatiche.
La PET è usata per lo studio delle piccole metastasi. L'uso combinato di PET e TAC è in grado di aumentare specificità e sensibilità.
L'esame ecografico è particolarmente utile per lo studio delle metastasi epatiche e per le procedure ecoguidate di biopsia delle stesse.
Test di RAS
Il test di RAS è il primo test genetico che permette di determinare, al momento della diagnosi del tumore del colon retto metastatico, lo stato normale (“wild-type”) o mutato, di due geni che codificano proteine appartenenti alla famiglia RAS (KRAS e NRAS). Il test, quindi, individua i biomarcatori oncologici che possono predire la risposta del tumore del colon retto metastatico terapia anti-tumorale con farmaci mirati anti-EGFR. Si parla di “terapia personalizzata”.
Screening: ricerca del sangue occulto nelle feci
Il test consiste nel ricercare sangue nelle feci del paziente (Hemoccult). Si possono avere falsi positivi se il soggetto presenta lesioni sanguinanti del colon (ulcerazioni, colite, diverticolite) o falsi negativi per errori tecnici del laboratorio, sanguinamento intermittente o dieta ricca di vitamina C. Vengono utilizzati due tipi di test: il test chimico e immuno-chimico. La sensibilità di quest'ultimo è molto maggiore rispetto al test chimico senza che vi sia tuttavia una riduzione critica della specificità.
Una delle novità più promettenti in questo campo sembra essere quella della quantificazione del DNA presente nelle feci. In questo caso non si rileva la presenza del sangue, ma si riesce a "pesare" il quantitativo di DNA che è dipendente dalla maggiore esfoliazione che avviene nel cancro del colon-retto. In questo modo sembra si riducano sensibilmente i falsi negativi.
Diagnosi differenziale
Per le analoghe manifestazioni cliniche, occorre porre diagnosi differenziale con
- Emorroidi; la presenza di feci verniciate di sangue (quindi non occulto) è suggestiva di sanguinamento emorroidario. Non va tuttavia dimenticato che la proctorragia può essere una manifestazione secondaria a CRC.
- Diverticolite e diverticolosi; il tipico dolore di queste entità cliniche è localizzato alla fossa iliaca sinistra. Tuttavia, le manifestazioni sistemiche sono molto più lievi e la colonscopia può escludere CRC.
- Malattie infiammatorie croniche dell'intestino; la malattia di Crohn e la rettocolite ulcerosa possono sostenere un quadro sistemico e locale simile al CRC. Questi soggetti vanno seguiti per escludere evoluzione verso lesioni neoplastiche.
- Appendicite; nelle localizzazioni a destra.
- Ischemie intestinali e sindrome dell'intestino irritabile.
- Tubercolosi intestinale.
- Endometriosi.
- Presenza di corpi estranei (fitobezoario e tricobezoario)
Trattamento

Il trattamento del tumore del colon-retto può essere indirizzato verso la cura o la palliazione. La decisione sull'obiettivo da perseguire dipende da vari fattori, tra cui la salute del paziente, le sue aspettative e la stadiazione della malattia. Quando il tumore del colon-retto viene diagnosticato in tempo, la chirurgia può essere curativa. Tuttavia, quando viene rilevato in fasi successive (nelle quali sono già presenti delle metastasi), il trattamento si prefigge lo scopo di alleviare i sintomi causati dal tumore e mantenere la condizione del paziente più confortevole possibile.
Chirurgia
Il trattamento chirurgico differisce in alcuni aspetti per il tumore del colon e per quello del retto. Se per le persone con un tumore localizzato del colon, il trattamento preferito è la rimozione chirurgica completa della massa con margini adeguati, al fine di perseguire una guarigione, per il tumore localmente avanzato del retto il percorso di trattamento standard prevede inizialmente una chemioradioterapia definita "neoadiuvante", ossia che va "in aiuto" al successivo trattamento chirurgico. Attualmente l'intervallo di tempo di "attesa" tra il termine della chemioterapia neoadiuvante e l'intervento chirurgico non è ancora standardizzato, per cui sono stati eseguiti e sono ancora in corso alcuni studi per valutare quale e se ci sia la tempistica migliore. In Italia, è tuttora in corso lo studio TiMiSNAR, che ha l'obiettivo di confrontare due intervalli di "attesa", 8 o 12 settimane, per eseguire l'intervento chirurgico. Negli ultimi 20-30 anni si è sviluppato e affermato il trattamento chirurgico mininvasivo del tumore del colon-retto, dapprima con la tecnica laparoscopica, che prevede l'accesso in addome mediante piccole incisioni sulla parete e l'utilizzo di strumentario specifico adeguato e, successivamente, con la tecnologia robotica, mediante la quale il chirurgo opera per mezzo di un "robot chirurgico". I due siti più comuni di metastasi per il tumore del colon-retto sono il fegato e i polmoni.
In caso di malattia metastatica non diffusa, la cosiddetta "oligometastatica", è possibile intervenire in contemporanea, se le metastasi sono presenti nel fegato, su ambo gli organi (fegato e colon-retto), o prima o successivamente sul fegato. Tuttavia, la valutazione di intervento deve sempre essere eseguita da un tumor board, ossia un'équipe multidisciplinare composta da chirurghi specializzati nella patologia, oncologi, radioterapisti (nel caso del tumore del retto), radiologi, e gastroenterologi. In caso di metastasi polmonari è possibile eseguire un trattamento chemioterapico dopo la chirurgia sul tumore colorettale oppure una chemioterapia "adiuvante", ossia postoperatoria.
In caso di malattia metastatica diffusa o non operabile, il caso è subordinato al tumor board per le cure adeguate e specifiche.
Chemioterapia

Sia nel tumore del colon sia nel tumore del retto la chemioterapia può essere utilizzata in aggiunta alla chirurgia in alcuni casi; la decisione dipende dallo stadio della malattia.
Se il tumore è nello stadio I, viene consigliata la sola chirurgia come trattamento definitivo senza chemioterapia. Nello stadio II il ruolo della chemioterapia è controverso e solitamente non viene proposta a meno che non vi siano dei fattori di rischio come una stadiazione T4 o un inadeguato campionamento linfonodale. È noto, inoltre, che i pazienti che presentano anomalie genetiche che comportano una mancata capacità di riparazione cellulare non beneficiano di chemioterapia. Per lo stadio III e IV, invece, la chemioterapia è parte integrante del trattamento.
Se il tumore si è diffuso ai linfonodi o a organi distanti, il trattamento con agenti chemioterapici quali il fluorouracile, la capecitabina e l'oxaliplatino aumenta l'aspettativa di vita. Se i linfonodi non sono stati colpiti, i benefici della chemioterapia appaiono dubbi. Se il tumore si è ampiamente diffuso o risulta non resecabile, l'unico trattamento è quello palliativo. In questo caso è possibile utilizzare diversi farmaci chemioterapici. I farmaci chemioterapici per questa condizione possono includere capecitabina, fluorouracile, irinotecan e oxaliplatino. La capecitabina e il fluorouracile sono intercambiabili, il primo è un farmaco somministrato per os mentre il secondo per via endovenosa. I farmaci antiangiogenici, come il bevacizumab vengono spesso aggiunti nella terapia di prima linea. Un'altra classe di farmaci utilizzati sono gli inibitori del recettore del fattore di crescita dell'epidermide, di cui i due approvati, al 2015, dalla statunitense Food and Drug Administration sono il cetuximab e il panitumumab.
Radioterapia
Mentre la combinazione tra radioterapia e chemioterapia può essere utile per il tumore al retto, il suo utilizzo nel tumore del colon non è di routine per via della sensibilità dei visceri alle radiazioni ionizzanti. Come per la chemioterapia, la radioterapia può essere utilizzata sia come neoadiuvante sia adiuvante a seconda dello stadio della malattia.
Le cure palliative
Per cure palliative si intendono le cure mediche che si concentrano sul trattamento dei sintomi di una grave malattia, come un tumore, al fine di migliorare la qualità della vita. Esse sono consigliate a qualsiasi persona in un avanzato stadio di tumore al colon o con sintomi significativi.
Il ricorso alle cure palliative può essere utile per migliorare la qualità della vita, sia del paziente sia della sua famiglia, per controllare i sintomi, l'ansia e cercare di prevenire i ricoveri ospedalieri.
Nelle persone con tumore colon-rettale inguaribile, le cure palliative hanno lo scopo di alleviare i sintomi o prevenire le complicanze ma non quello di curare la malattia vera e propria, con l'unico fine di migliorare la qualità della vita. Le opzioni possono includere l'approccio chirurgico non curativo per eliminare alcuni dei tessuti del tumore cancro, il bypass di una parte dell'intestino o l'impianto di uno stent. I metodi non-chirurgici, invece, comprendono la radioterapia con lo scopo di ridurre le dimensioni del tumore e la prescrizione di farmaci antidolorifici.
Le metastasi epatiche possono essere trattate anche mediante radioembolizzazione intrarteriosa (TARE).
Terapia adiuvante
Consiste nel trattare il paziente per evitare recidive di malattia dopo l'intervento chirurgico (vedi anche terapia adiuvante). Non vi sono candidati i pazienti con stadio di malattia A o B1, è indicata nei pazienti in stadio C mentre non esistono indicazioni condivise per lo stadio II o B2-3.
Gli schemi possibili sono:
- 5-fluorouracile + acido folinico
- capecitabina
- schema FOLFOX (oxaliplatino + 5-fluorouracile e acido folinico)
- schema XELOX (oxaliplatino + capecitabina)
Sono in studio terapie con farmaci di tipo mirato in associazione ai precedenti (bevacizumab e cetuximab) ma attualmente questi non sono inseriti negli standard terapeutici.
Specificatamente nel cancro del retto questi schemi possono essere accompagnati in vario modo alla radioterapia; che può essere postoperatoria o preoperatoria. In ogni caso si ha una diminuzione delle recidive locali e a distanza; più marcata col secondo metodo che presenta anche un profilo di tossicità minore (non si hanno però in questo caso dati certi sull'aumento della sopravvivenza).
Chemio-radioterapia neoadiuvante
Questa viene utilizzata solo nel carcinoma del retto, e ha come obiettivi clinici quelli sotto riportati:
- riduzione dell'estensione tumorale, tale da permettere di non resecare con l'intervento chirurgico lo sfintere anale e il muscolo elevatore dell'ano.
- aumento della sopravvivenza
- diminuzione della tossicità rispetto alla terapia adiuvante
Di conseguenza viene effettuata quando:
- la malattia è in stadio avanzato (Con un T 3 o 4 o linfonodi positivi).
- i pazienti candidati all'intervento di amputazione addomino-perineale devono essere valutati per una terapia neoadiuvante atta a risparmiare lo sfintere anale.
- in pazienti in cui la chemioterapia è controindicata.
Normalmente è effettuata solo la radioterapia; in ambito di studi clinici si possono associare i chemioterapici (di solito il 5-fluorouracile + acido folinico e la capecitabina).
Follow-up
Il paziente deve essere seguito nel tempo (vedi anche follow-up) dopo il trattamento primario per monitorare l'eventuale insorgenza di recidive o metastasi a distanza. Si consiglia:
Negli stadi II e III:
- determinazione del CEA ogni 4 mesi per 3 anni e poi ogni 6 mesi per altri 2.
- diagnostica per immagine ogni 6 mesi per 3 anni (TC torace/addome alternati a ecografia epatica e radiografia del torace).
- colonscopia: in genere si effettua una prima colonscopia pochi mesi dopo l'intervento con lo scopo principale di valutare la situazione dell'anastomosi chirurgica. In seguito la cadenza di questo esame (in assenza di polipi o altre anomalie) è ogni 3-5 anni.
Prognosi
In Europa il tasso di sopravvivenza a cinque anni per il carcinoma del colon-retto è inferiore al 60%. Nel mondo sviluppato circa un terzo delle persone colpite dalla malattia muoiono a causa di essa.
La sopravvivenza è direttamente correlata alla precocità della diagnosi e al tipo di tumore, ma in generale è scarsa per i casi sintomatici, in quanto generalmente sono in uno stadio già avanzato. I tassi di sopravvivenza quando vi è una diagnosi precoce sono di circa cinque volte maggiori rispetto a quando essa viene formulata durante una fase avanzata. Le persone con un tumore che non ha violato la mucosa muscolare (TNM fase Tis, N0, M0) hanno un tasso di sopravvivenza a cinque anni del 100%, mentre quelli con tumore invasivo T1 (all'interno della sottomucosa) o T2 (all'interno della muscularis mucosae) hanno un tasso medio di sopravvivenza a cinque anni di circa il 90%. Quelli con un tumore ancora più invasivo ma senza un coinvolgimento linfonidale (T3-4, N0, M0) hanno un tasso medio di sopravvivenza a cinque anni di circa il 70%. I pazienti con linfonodi regionali positivi (ogni T, N1-3, M0) hanno un tasso medio di sopravvivenza a cinque anni di circa il 40%, mentre quelli con metastasi a distanza (ogni T, ogni N, M1) vedono le proprie probabilità di sopravvivenza, sempre a cinque anni, a circa il 5%.
Secondo statistiche effettuate nel 2006 dall'American Cancer Society, oltre il 20% delle persone con tumore del colon-retto si reca da un medico quando la malattia è già in uno stadio avanzato (stadio IV) e fino al 25% di questo gruppo presenterà metastasi isolate al fegato potenzialmente resecabili. In questo gruppo selezionato, coloro che eseguono una resezione curativa hanno dimostrato di sopravvivere a cinque anni in un terzo dei casi.
Bibliografia
Oncologia
- DeVita, Hellman, Lawrence, DeVita, Hellman, and Rosenberg's Cancer: Principles & Practice of Oncology, 8ª ed., Lippincott Williams & Wilkins, 2008, ISBN 978-0-7817-7207-5.
- Gianni Bonadonna, Gioacchino Robustelli Della Cuna, Pinuccia Valgussa, Medicina oncologica, 8ª ed., Milano, Elsevier Masson, 2007, ISBN 978-88-214-2814-2.
Patogenesi e genetica
- Pontieri - Russo - Frati, Patologia generale, 3ª ed., Padova, Piccin, 2005, ISBN 88-299-1734-6.
- Giovanni Neri, Maurizio Genuardi, Genetica umana e medica, Milano, Elsevier, 2010, ISBN 88-214-3172-X.
Anatomia patologica
- Robbins e Cotran, Le basi patologiche delle malattie, 7ª ed., Torino - Milano, Elsevier Masson, 2008, ISBN 978-88-85675-53-7.
- Mariuzzi, Anatomia patologica e correlazioni anatomo-cliniche, Padova, Piccin, 2006, ISBN 978-88-299-1769-3.
Medicina interna
- Harrison, Principi di Medicina Interna, 16ª ed., New York - Milano, McGraw-Hill, 2006, ISBN 88-386-2459-3.
- Claudio Rugarli, Medicina interna sistematica, 5ª ed., Masson, 2005, ISBN 978-88-214-2792-3.
Diagnostica per immagini e radioterapia
- Giorgio Cittadini, Diagnostica per immagini e radioterapia, ECIG, 2008, ISBN 978-88-7544-138-8.
Chirurgia
- Dionigi, Basi teoriche e Chirurgia generale - Chirurgia specialistica, 4ª ed., Padova, Elsevier Masson, 2006, ISBN 978-88-299-1654-2.
- Mazzeo - Forestieri, Trattato di chirurgia oncologica, PICCIN - Nuova libreria, 2006, ISBN 88-214-2912-1.
Terapia farmacologica, chemioterapia
- Brunton, Lazo, Parker, Goodman & Gilman - Le basi farmacologiche della terapia 11/ed, McGraw Hill, 2006, ISBN 978-88-386-3911-1.
- Bertram G. Katzung, Farmacologia generale e clinica, Padova, Piccin, 2006, ISBN 88-299-1804-0.
- Linee Guida dell'Associazione Italiana di Oncologia Medica per i tumori del colon-retto.
Radioembolizzazione
Linee Guida dell'European Association of Nuclear Medicine (EAMN) per la radioembolizzazione intrarteriosa delle lesioni primitive e delle metastasi epatiche.
Voci correlate
- Tumore
- FOLFIRI
- Polipo (medicina)
- Adenomatous Polyposis Coli
- Poliposi adenomatosa familiare
- Cancro colorettale ereditario non poliposico
- Sangue occulto
- Colonscopia
- Chirurgia del cancro rettale
- CEA-IgM
Altri progetti
Altri progetti
-
 Wikimedia Commons contiene immagini o altri file su carcinoma del colon-retto
Wikimedia Commons contiene immagini o altri file su carcinoma del colon-retto
Collegamenti esterni
- AIRC, carcinoma del colon-retto, su airc.it.
- Radiologia Cremona. Pagina dedicata alla diagnosi strumentale del carcinoma del colon-retto, su radiologiacremona.it. URL consultato il 18 gennaio 2009 (archiviato dall'url originale il 6 marzo 2009).
- Pagina web di Benessere.com su CRC, su benessere.com.
- Chirurgia Epatobiliare, Ospedale San Raffaele, Milano https://www.hsr.it/strutture/ospedale-san-raffaele/chirurgia-epatobiliare
|
Classificazione e risorse esterne (EN) |
ICD-10: C18, C20 e C21; OMIM: 114500; DiseasesDB: 2975;
MedlinePlus: 000262;eMedicine: 277496, 281237 e 993370;NCI: NCI ID; |
| Controllo di autorità | LCCN (EN) sh90003388 · GND (DE) 4012122-7 · J9U (EN, HE) 987007530016405171 · NDL (EN, JA) 00561235 |
|---|