
Epatite C
| Epatite C | |
|---|---|
 | |
| Specialità | infettivologia |
| Eziologia | Hepatitis C virus |
| Sede colpita | Fegato |
| Classificazione e risorse esterne (EN) | |
| OMIM | 609532 |
| MeSH | D006526 |
| MedlinePlus | 000284 |
| eMedicine | 177792 e 964761 |
L'epatite C è una malattia infettiva, causata dall'hepatitis C virus (HCV), che colpisce in primo luogo il fegato (epatite). L'infezione è spesso asintomatica, ma la sua cronicizzazione può condurre alla cicatrizzazione del fegato e, infine, alla cirrosi, che risulta generalmente evidente dopo molti anni. In alcuni casi, la cirrosi epatica potrà portare a sviluppare insufficienza epatica, cancro del fegato, varici esofagee e gastriche.
L'HCV è trasmesso principalmente per contatto diretto con il sangue infetto, spesso dovuto all'uso di droghe per via endovenosa, a presidi medici non sterilizzati e trasfusioni di sangue. Si stima che circa 130-170 milioni di persone al mondo siano infettate dal virus dell'epatite C. L'esistenza dell'epatite C, in origine definita "epatite non A non B", è stata ipotizzata nel 1970 e confermata nel 1989.
Il virus persiste nel fegato di circa l'85% delle persone infette. Questa infezione persistente può essere trattata con numerosi farmaci, alcuni giunti a disposizione solo dal 2015. Con i farmaci più moderni si può avere la guarigione in oltre il 90% dei pazienti trattati. Chi ha già sviluppato la cirrosi o il cancro del fegato (epatocarcinoma) beneficerà molto meno del trattamento farmacologico e pertanto per questi pazienti in fase avanzata potrebbe essere necessario un trapianto di fegato.. Non esiste ancora un vaccino specifico contro questa infezione.
Indice
Storia
A metà degli anni settanta, Harvey J. Alter, capo della sezione Malattie Infettive del Dipartimento di Medicina Trasfusionale presso lo statunitense National Institutes of Health, insieme al suo team di ricerca, dimostrò come la maggior parte dei casi di epatite post-trasfusionale non fossero causati dal virus dell'epatite A o B. Nonostante questa scoperta, gli sforzi di ricerca internazionali per identificare il virus, inizialmente chiamato epatite non A non B (NANBH), non ebbero successo per più di un decennio. Nel 1987, Michael Houghton, Qui-Lim Choo e George Kuo, della Chiron Corporation, in collaborazione con il dottor D.W. Bradley del Centers for Disease Control and Prevention (CDC), utilizzarono un nuovo approccio di clonazione molecolare per identificare il microrganismo sconosciuto e sviluppare quindi un test diagnostico.
Nel 1988, l'esistenza del virus fu confermata da Alter verificandone la presenza in una serie di campioni NANBH e, nell'aprile 1989, la scoperta del virus HCV fu pubblicata in due articoli sulla rivista Science. La scoperta ha portato a significativi miglioramenti nella diagnosi e un migliore trattamento antivirale. Nel 2000 Alter e Houghton sono stati premiati con il Lasker Award for Clinical Medical Research per il loro "lavoro pionieristico che ha portato alla scoperta del virus che causa l'epatite C e lo sviluppo di metodi di screening che hanno ridotto il rischio di trasfusione di sangue infetto da epatite, negli Stati Uniti, dal 30% nel 1970 a quasi zero nel 2000".
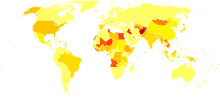
Epidemiologia
nessun dato
<10
10-15
15-20
20-25
25-30
30-35
35-40
40-45
45-50
50-75
75–100
>100

Si stima che vi siano circa 130-170 milioni di individui affetti da epatite C al mondo. Gli studi fanno ritenere, inoltre, che l'HCV sia responsabile, a livello mondiale, del 27% delle cirrosi epatiche e del 25% degli epatocarcinomi. In Italia vi sono circa un milione di persone infette con un'incidenza di 0,5 nuovi casi ogni 100 000 abitanti (nel 2004), in diminuzione, soprattutto nei giovani, grazie alla maggiore attenzione alle pratiche di sterilizzazione, all'impiego di materiali monouso in chirurgia e odontoiatria e al controllo delle trasfusioni. La coinfezione col virus HIV è comune e circa il 25% dei pazienti HIV positivi sono anche infettati da HCV.
Sono disponibili test sierologici per rilevare la presenza dell'infezione. Inoltre la reazione polimerasica a catena (PCR) può essere usata per individuare il genotipo virale responsabile. Esistono diversi genotipi, distribuiti prevalentemente per area geografica; il genotipo 1a è il più comune in Nord America, mentre in Europa e in Italia il più diffuso è il tipo 1b.
La prevalenza dell'epatite C è alta in alcuni Stati dell'Africa e dell'Asia. Paesi con alto tasso di infezioni includono: Egitto (22%), Pakistan (4,8%) e Cina (3,2%). Si ritiene che l'alta prevalenza in Egitto sia dovuta alla campagna di massa per la diagnosi di schistosomiasi in cui sono state utilizzate siringhe di vetro sterilizzate impropriamente.
Eziologia

L'agente eziologico dell'epatite C è l'hepatitis C virus (HCV), un virus dal diametro di 55-65 nm dotato di un pericapside a composizione prevalentemente lipidica e di un capside icosaedrico contenente un singolo filamento di RNA con polarità positiva, lungo 9 100 nucleotidi. Si tratta di un appartenente al genere hepacivirus nella famiglia Flaviviridae. Sebbene sia noto che esistono diversi genotipi del virus, non esiste una classificazione universalmente accettata; quella più utilizzata, recepita dall'OMS, ne prevede undici, mentre altre ne identificano tra i quattro e i sette. Negli Stati Uniti, circa il 70% dei casi sono relativi al genotipo 1, il 20% dal genotipo 2 e circa l'1% in ciascuno degli altri genotipi. Il genotipo 1 è anche il più comune in Sud America e in Europa. In tutto sono stati identificati circa un centinaio di ceppi virali.
Trasmissione
Nel mondo sviluppato, la via di trasmissione principale del virus è legata all'uso di droghe per via endovenosa, mentre nei paesi in via di sviluppo le cause maggiori sono le trasfusioni di sangue non sicure e le procedure mediche. Nel 20% dei casi, la causa di trasmissione rimane comunque sconosciuta; tuttavia si ritiene che la maggior parte di esse sia comunque legata alle iniezioni di sostanze stupefacenti.
Consumo di droga per via endovenosa

L'utilizzo di droghe per via endovenosa è un importante fattore di rischio per l'epatite C in molte parti del mondo. Dei 77 paesi esaminati, 25 hanno evidenziato una prevalenza tra il 60% e l'80% di epatite C nella popolazione facente uso di questo tipo di droghe e in dodici si sono registrati tassi superiori all'80%. Si ritiene che dieci milioni di consumatori di sostanze stupefacenti per via iniettiva siano infetti da epatite C: Cina (1,6 milioni), Stati Uniti (1,5 milioni) e Russia (1,3 milioni) hanno i tassi assoluti più alti. La presenza di epatite C tra i detenuti negli Stati Uniti è da dieci a venti volte superiore a quella riscontrabile nella popolazione generale, questo è stato attribuito a comportamenti ad alto rischio che avvengono nelle carceri come le iniezioni di droga e i tatuaggi con attrezzature non sterili.
Esposizione legata a procedure mediche
Le trasfusioni di sangue e i trapianti d'organi, in assenza di un controllo preventivo sulla presenza di HCV, sono procedure che comportano un alto rischio di infezione. Gli Stati Uniti, nel 1992, hanno istituito uno screening universale sulle sacche di sangue trasfuse e il rischio è diminuito da 1 su 10 000 a 1 su 10 000 000 per unità di sangue. Il Canada aveva istituito lo screening universale già nel 1990. Questo rischio, per quanto basso, è sempre presente per via di un periodo di tempo di circa 11-70 giorni (a seconda del metodo con cui si esegue il controllo) tra il possibile contagio del potenziale donatore e la capacità di rilevare il virus nel suo sangue. Alcuni paesi del mondo ancora non effettuano i dovuti controlli, a causa del loro elevato costo.
Coloro che si pungono accidentalmente con un ago già venuto a contatto con un paziente HCV positivo, hanno una probabilità di circa l'1,8% di contrarre l'infezione. Il rischio è maggiore se la puntura avviene in profondità. Vi è anche un modesto rischio di trasmissione tra il sangue e le mucose, mentre è assente se l'esposizione del sangue avviene sulla cute integra.
È stato provato che anche i presidi sanitari possono essere una causa di trasmissione di epatite C, se non vengono utilizzate adeguate precauzioni. Le limitazioni all'applicazione di rigorose e uniformate precauzioni in strutture mediche e odontoiatriche pubbliche e private sono note per essere la causa principale della diffusione del virus in Egitto, il paese con più alto tasso di infezione nel mondo.
Trasmissione sessuale
Il virus dell'epatite C, sebbene con frequenza di gran lunga inferiore a quella del virus dell'epatite B e/o dell'HIV, si trasmette per via sessuale. Tale trasmissione avviene solo se durante l'atto vi è scambio di sangue. Non sono infettanti né lo sperma, né la saliva, né le secrezioni vaginali. Il rischio è minore nei partner monogami, sia eterosessuali sia omosessuali, rispetto ai soggetti con numerosi partner sessuali. La coinfezione HIV–HCV aumenta il rischio di trasmissione sessuale di HCV. Altri fattori potenzialmente in grado di aumentare il rischio di infezione sono la presenza di altre malattie sessualmente trasmissibili, come herpes simplex labiale e genitale, gonorrea e trichomoniasi vaginale. Il governo degli Stati Uniti raccomanda solo l'uso del preservativo per prevenire la trasmissione dell'epatite C negli individui con partner multipli.
Piercing
Alla pratica della tatuazione è associato un rischio da due a tre volte maggiore di contrarre l'epatite C rispetto alla popolazione generale. Questo può essere dovuto a uso di apparecchiature impropriamente sterilizzate o alla contaminazione dei coloranti utilizzati. I tatuaggi e i piercing eseguiti nella prima metà degli anni 1980 o in strutture non professionali destano una maggior preoccupazione, poiché i requisiti di sterilità, in tali contesti, possono essere mancanti. Il rischio sembra essere maggiore per i tatuaggi più grandi. Si stima che quasi la metà dei detenuti abbiano utilizzato attrezzature per tatuaggi non sterili. Nelle strutture autorizzate è comunque raro poter contrarre un'infezione da HCV.
Trasmissione parenterale inapparente
Oggetti per la cura personale, come rasoi, spazzolini da denti e attrezzature per la manicure o pedicure, possono essere contaminati con il sangue. La loro condivisione può portare all'esposizione al virus HCV. Un'appropriata cautela deve essere assunta in qualsiasi situazione in cui vi sia una perdita di sangue. L'HCV non si diffonde attraverso il contatto casuale, come ad esempio abbracci, baci o con la condivisione di utensili da cucina.
Trasmissione verticale
La trasmissione verticale del virus dell'epatite C da una madre infetta al suo bambino avviene in meno del 10% delle gravidanze. Non vi sono misure preventive che modifichino tale rischio. Non è chiaro in quale momento della gravidanza possa avvenire la trasmissione, ma sembra che possa verificarsi sia durante la gestazione, sia al momento del parto. Non vi è alcuna prova che l'allattamento al seno possa essere causa di trasmissione del virus, tuttavia, a scopo cautelativo, si consiglia di evitarlo se i capezzoli sono sanguinanti, o se la carica virale risulti elevata.
Clinica

Infezione acuta
L'infezione da epatite C provoca sintomi acuti nel 15% dei casi. Essi sono generalmente lievi e vaghi, tra cui una riduzione dell'appetito, stanchezza, nausea, dolori articolari o muscolari e perdita di peso. La maggior parte dei casi di infezione acuta è accompagnata da ittero. L'infezione si risolve spontaneamente nel 10-50% dei casi e più frequentemente in individui giovani e di sesso femminile.
Infezione cronica
Circa l'80% delle persone esposte al virus sviluppa un'infezione cronica. La maggior parte prova pochi o nessun sintomo durante i decenni iniziali dall'infezione, generalmente solo un po' di affaticamento. Dopo numerosi anni, l'epatite C cronica può portare allo sviluppo di cirrosi epatica e cancro al fegato. Circa il 10-30% delle persone manifesta cirrosi dopo oltre trenta anni di malattia, in particolar modo i pazienti coinfettati con epatite B o HIV, alcolisti e di sesso maschile. Coloro che sviluppano cirrosi hanno un rischio venti volte maggiore di carcinoma epatocellulare, e se questi sono anche forti consumatori di alcool, il rischio diventa cento volte maggiore. L'epatite C è causa, in tutto il mondo, del 27% dei casi di cirrosi epatica e del 25% dei casi di carcinoma epatocellulare.
La cirrosi epatica può condurre a ipertensione portale, ascite (accumulo di liquido nell'addome), ecchimosi o sanguinamento, varici (vene dilatate, soprattutto nello stomaco ed esofago), ittero, e una sindrome da deficit cognitivo conosciuta come encefalopatia epatica. Si tratta di una patologia che può richiedere il trapianto di fegato.
Segni e sintomi extraepatici
L'epatite C è raramente associata alla sindrome di Sjögren, una malattia autoimmune, a trombocitopenia, a lichen planus, al diabete mellito e a malattie linfoproliferative. La presenza di trombocitopenia è stimata tra lo 0,16% e il 45,4% delle persone con epatite cronica da HCV. Sono state segnalate anche correlazioni con la prurigo nodularis e la glomerulonefrite membrano-proliferativa.
Diagnosi


Vi è una serie di test diagnostici per l'epatite C, tra cui: il test ELISA, il test western blot e la verifica della presenza di RNA virale tramite reazione a catena della polimerasi (PCR) L'RNA del virus può essere rilevato tramite PCR tipicamente da una a due settimane dopo l'infezione, mentre la formazione degli anticorpi può richiedere più tempo e quindi inizialmente può non essere rilevata.
L'epatite C cronica è definita come l'infezione da virus dell'epatite C, individuato in base alla presenza del suo RNA, persistente per più di sei mesi. Le infezioni croniche sono in genere asintomatiche durante i primi decenni e quindi vengono più frequentemente scoperte in seguito a indagini effettuate dopo una rilevazione di elevati livelli di enzimi epatici o nel corso di un'indagine di screening in individui ad alto rischio. Il test non è in grado di distinguere tra infezioni acute e croniche.
Diagnosi sierologica
Il test per l'epatite C tipicamente comincia con l'analisi del sangue per rilevare la presenza di anticorpi contro l'HCV grazie a un test immunoenzimatico. Se questa verifica ha esito positivo, un test di conferma viene quindi eseguito per verificare l'immunodosaggio e per determinare la carica virale. L'immunodosaggio è valutato mediante un test immunoenzimatico ricombinante, mentre la carica virale viene invece determinata con una reazione a catena della polimerasi effettuata sull'RNA del virus HCV. Sono necessarie circa sei-otto settimane dall'infezione affinché l'immunodosaggio dia risultato positivo.
Gli enzimi epatici, in particolar modo l'alanina transaminasi (ALT), sono variabili durante il periodo iniziale dell'infezione e in media cominciano a salire a partire dalla settima settimana successiva all'infezione. Il dosaggio degli enzimi epatici è quindi scarsamente correlabile alla gravità della malattia.
Biopsia
Biopsie epatiche vengono utilizzate per determinare il grado di danno al fegato, tuttavia la procedura comporta dei rischi e nell'1-5% dei casi richiede l'ospedalizzazione. I cambiamenti tipici osservati sono un'infiltrazione linfocitaria all'interno del parenchima epatico, la presenza di follicoli linfoidi localizzati a livello della triade portale e l'alterazione dei dotti biliari. Vi sono anche un certo numero di esami del sangue disponibili per tentare di determinare il grado di fibrosi epatica e diminuire la necessità di effettuare biopsie. Utilità, inoltre, riveste anche l'elastografia epatica, esame ecografico non invasivo effettuato per misurare la rigidità epatica.
Trattamento
Il virus dell'epatite C porta a un'infezione cronica nel 50-80% delle persone che lo contraggono, delle quali circa il 40-80% viene trattato. In rari casi, l'infezione può risolversi senza alcun trattamento. Ai pazienti affetti da epatite C cronica, si consiglia di evitare l'assunzione di alcol e di farmaci tossici per il fegato. È raccomandata inoltre la vaccinazione contro l'epatite A e l'epatite B.Ecografie di sorveglianza per il carcinoma epatocellulare sono raccomandate nei pazienti che sviluppano cirrosi.
Trattamento farmacologico

In generale, il trattamento farmacologico è consigliato nei pazienti con alterazioni epatiche provocate dal virus. Il trattamento fino al 2011 si basava su una combinazione di interferone alfa pegilato e ribavirina, da assumersi per un periodo di 24 o 48 settimane, a seconda del genotipo del virus HCV. Questa terapia era però gravata da numerosi effetti collaterali e portava alla guarigione solo nel 40-50% dei casi.
Per il genotipo 1 e il genotipo 4, considerati meno sensibili all'interferone, un ruolo importante nella risposta alla terapia era giocato dalla carica virale nel sangue prima dell'inizio della cura.
Nel corso del 2011 furono approvati due nuovi farmaci antivirali, il boceprevir e il telaprevir, che andarono ad affiancare l'interferone e la ribavirina contro i genotipi più difficili da trattare, in particolar modo il genotipo 1, portando il tasso di guarigione dal 40% al 70%. Gli effetti collaterali del trattamento erano però ancora molto frequenti.
Nel 2013, la FDA ha approvato definitivamente il farmaco sofosbuvir per il trattamento dell'epatite C. L'arrivo del sofosbuvir ha rivoluzionato tutta la terapia per HCV: dopo oltre un decennio in cui l'unica terapia disponibile era quella basata sulla duplice terapia interferone + ribavirina in questi anni si sta assistendo a una vera e propria rivoluzione per la cura di questa patologia con queste nuove molecole ad azione diretta sul virus (cosiddetti DAA nell'acronimo anglosassone), che faranno in modo di poter fare a meno dell'interferone e a seguire anche della ribavirina.
La durata della terapia si riduce infatti a tre-sei mesi contro i sei-dodici mesi dei precedenti trattamenti; l'efficacia nella eliminazione del virus tende fino al 100% dei casi; il fatto che si tratti di farmaci orali e soprattutto l'assenza di interferone e degli effetti collaterali connessi è molto importante. Tanti pazienti che non possono - per varie ragioni - ricevere terapie a base di interferone, hanno la possibilità concreta di guarire. Le prime molecole e combinazioni, Sofosbuvir, Simeprevir, Daclatasvir, la combinazione Sof/ledipasvir e la terapia 3D, sono giunte nella prima metà del 2015. Dal 2017 si hanno a disposizione anche Grazoprevir ed Elbasvir oltre alla combinazione Sofosbuvir/Velpatasvir.
Purtroppo questi nuovi farmaci sono molto costosi e, con l'obiettivo finale di favorire l'accesso alle nuove terapie per tutti i pazienti affetti da epatite C cronica e garantire al tempo stesso la sostenibilità del SSN, si è reso necessario individuare una strategia di accesso modulata sulla base dell'urgenza clinica al trattamento. Di conseguenza, l'AIFA (Agenzia Italiana del Farmaco), ha individuato i criteri di rimborsabilità prioritaria al trattamento con i nuovi DAA. Quindi a oggi (2020) possono essere trattati con i nuovi farmaci DAA solo i seguenti gruppi di pazienti:
- Pazienti con cirrosi in classe di Child A o B e/o con HCC con risposta completa a terapie resettive chirurgiche o loco-regionali non candidabili a trapianto epatico nei quali la malattia epatica sia determinante per la prognosi.
- Epatite ricorrente HCV-RNA positiva del fegato trapiantato in paziente stabile clinicamente e con livelli ottimali di immunosoppressione.
- Epatite cronica con gravi manifestazioni extra-epatiche HCV-correlate (sindrome crioglobulinemica con danno d'organo, sindromi linfoproliferative a cellule B, insufficienza renale).
- Epatite cronica con fibrosi METAVIR F3 (o corrispondente Ishack).
- In lista per trapianto di fegato con cirrosi MELD <25 e/o con HCC all'interno dei criteri di Milano con la possibilità di una attesa in lista di almeno 2 mesi.
- Epatite cronica dopo trapianto di organo solido (non fegato) o di midollo in paziente stabile clinicamente e con livelli ottimali di immunosoppressione.
- Epatite cronica con fibrosi METAVIR F2 (o corrispondente Ishak) e/o comorbilità a rischio di progressione del danno epatico [coinfezione HBV, coinfezione HIV, malattie croniche di fegato non virali, diabete mellito in trattamento farmacologico, obesità (body mass index ≥30 kg/m2), emoglobinopatie e coagulopatie congenite].
- Epatite cronica con fibrosi METAVIR F0-F1 (o corrispondente Ishak) e/o comorbilità a rischio di progressione del danno epatico [coinfezione HBV, coinfezione HIV, malattie croniche di fegato non virali, diabete mellito in trattamento farmacologico, obesità (body mass index ≥30 kg/m2), emoglobinopatie e coagulopatie congenite].
- Operatori sanitari infetti.
- Epatite cronica o cirrosi epatica in paziente con insufficienza renale cronica in trattamento emodialitico.
- Epatite cronica nel paziente in lista d'attesa per trapianto di organo solido (non fegato) o di midollo.
Solo per completezza, si ricorda che diverse terapie alternative sono state rivendicate da molti anni per essere utili per l'epatite C, come l'utilizzo di cardo mariano, ginseng o vitamina E. Tuttavia, nessuna terapia alternativa ha dimostrato di migliorare i risultati per il trattamento dell'epatite C e non esiste alcuna prova che queste terapie abbiano alcun effetto sul virus.
Prognosi
La risposta al trattamento con i nuovi farmaci ad azione diretta varia in base al genotipo del virus ed è definita come la discesa dei livelli di RNA virale a valori non rilevabili dopo 12-24 settimane dalla sospensione del farmaco: è quasi del 100% nei genotipi 1, 2 e 4 specie se senza cirrosi. È un po' minore ma sempre molto incoraggiante nei pazienti con genotipo 3, specie se cirrotici (fino all'80%).
Prevenzione
Non è ancora disponibile un vaccino efficace nella prevenzione dall'infezione da parte del virus dell'epatite C, tuttavia alcuni sono in fase di sviluppo e i primi risultati sono incoraggianti.
Una combinazione di strategie per la riduzione del rischio, come l'utilizzo di aghi e siringhe monouso, hanno fatto diminuire del 75% il rischio di trasmissione di epatite C nei tossicodipendenti per via iniettiva. Nei paesi in cui c'è un insufficiente fornitura di siringhe sterili, i farmaci dovrebbero essere somministrati preferibilmente per os piuttosto che con iniezioni, al fine di ridurre il rischio di trasmissione interumana.
Si ritiene che solo il 5-50% delle persone infettate negli Stati Uniti e in Canada diventi consapevole della propria situazione. Il test di screening è raccomandato nei soggetti ad alto rischio, tra i quali quelli che hanno tatuaggi ed è consigliato anche negli individui che presentano un aumento ingiustificato degli enzimi epatici, dal momento che questa condizione è spesso l'unico segno di epatite cronica. Lo screening di routine, tuttavia, non è previsto negli Stati Uniti. Lo screening dei donatori di sangue, invece, è fondamentale e aderisce alle precauzioni universali suggerite alle strutture sanitarie.
Stato della ricerca
Al 2015, vi sono circa cento farmaci in fase di sviluppo per la cura dell'epatite C. Questi includono, tra gli altri, vaccini, immunomodulatori e gli inibitori della ciclofilina. Questi potenziali nuovi trattamenti sono stati sviluppati in seguito a una migliore conoscenza del virus dell'epatite C.
Bibliografia
- Patologia medica Piccin. Aggiornamento 1989, Piccin, 1989, pp. 57–, ISBN 978-88-299-0793-9.
- (EN) Brian I. Carr, Hepatocellular Carcinoma: Diagnosis and Treatment, Springer, 29 settembre 2009, pp. 236–, ISBN 978-1-60327-373-2.
- (EN) Henryk Dancygier, Scott L. Friedman, H. D. Allescher, U. Beuers, Clinical Hepatology: Principles and Practice of Hepatobiliary Diseases, Springer, 1º gennaio 2010, ISBN 978-3-642-04509-7.
- S. Fagiuoli, Dalle epatiti virali al trapianto di fegato: problemi aperti in epatologia, Piccin, 2001, pp. 145–, ISBN 978-88-299-1597-2.
- (EN) C. Fauquet e International Committee on Taxonomy of Viruses, Virus taxonomy: classification and nomenclature of viruses: eighth report of the International Committee on the Taxonomy of Viruses, Academic Press, 2005, pp. 381–, ISBN 978-0-12-249951-7.
- (EN) Ralph D. Feigin, Textbook of pediatric infectious diseases, Elsevier Health Sciences, 2004, pp. 1871–, ISBN 978-0-7216-9329-3.
- Luigi Grazioli e Lucio Olivetti, Diagnostica per immagini delle malattie del fegato e delle vie biliari, Elsevier srl, 2005, pp. 497–, ISBN 978-88-214-2729-9.
- (EN) F. Blaine Hollinger, Viral hepatitis, Surendra Kumar, 2002, pp. 103–, ISBN 978-0-7817-4055-5.
- Mauro Moroni, Roberto Esposito e Fausto De Lalla, Malattie infettive, Elsevier srl, 2008, pp. 585–, ISBN 978-88-214-2980-4.
- (EN) John Nicholas, Human Cancer Viruses: Principles of Transformation and Pathogenesis, Karger Publishers, 2008, pp. 98–, ISBN 978-3-8055-8576-7.
- (EN) Hans-Jörg Senn, Clinical Cancer Prevention, Springer, 14 gennaio 2011, pp. 75–, ISBN 978-3-642-10856-3.
- (EN) Sheila Sherlock e James Dooley, Diseases of the liver and biliary system, Wiley-Blackwell, 2002, pp. 285–, ISBN 978-0-632-05582-1.
- (EN) Mitchell L. Shiffman (a cura di), Chronic Hepatitis C Virus Advances in Treatment, Promise for the Future, Springer Verlag, 2011, ISBN 978-1-4614-1191-8.
- Michele Stefani, Lezioni di anatomia patologica, Piccin, 1996, pp. 380–, ISBN 978-88-299-1184-4.
Voci correlate
Altri progetti
Altri progetti
-
 Wikiversità contiene risorse su epatite C
Wikiversità contiene risorse su epatite C
-
 Wikinotizie contiene notizie di attualità su epatite C
Wikinotizie contiene notizie di attualità su epatite C
-
 Wikimedia Commons contiene immagini o altri file su epatite C
Wikimedia Commons contiene immagini o altri file su epatite C
Collegamenti esterni
- (EN) Epatite C, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- HCV per medici specialisti. Supervisione Dr. Monika Runggaldier, su psic.info. URL consultato il 28 febbraio 2007 (archiviato dall'url originale il 19 aprile 2016).
- (EN) MST - Epatite virale C: sintomi e trattamento da Giovincelli in salute
- (EN) National Hepatitis C Program U.S. Department of Veterans Affairs
- (FR) Epatite virale C: Informazione, su jeunesensante.ca. URL consultato l'8 ottobre 2008 (archiviato dall'url originale l'8 febbraio 2009).
- Fegato e benessere: epatite C, su fegatoebenessere.blogspot.com.
| Controllo di autorità | Thesaurus BNCF 44499 · LCCN (EN) sh85060290 · GND (DE) 4262007-7 · BNF (FR) cb12175477z (data) · J9U (EN, HE) 987007558059905171 · NDL (EN, JA) 00986947 |
|---|