
Leucemia mieloide acuta
| Leucemia mieloide acuta | |
|---|---|
 | |
| Specialità | oncologia e ematologia |
| Classificazione e risorse esterne (EN) | |
| ICD-O | 9861/3 |
| OMIM | 601626 |
| MeSH | D015470 |
| MedlinePlus | 000542 |
| eMedicine | 197802 |
| Sinonimi | |
| Leucemia non linfocitica acuta Leucemia granulocitica acuta Leucemia mieloblastica acuta Leucemia mielomonocitica acuta | |
La leucemia mieloide acuta (LMA o LAM), nota anche come leucemia mielocitica o mieloblastica acuta, o leucemia acuta non linfoblastica, è una neoplasia delle cellule della linea mieloide, caratterizzata dalla rapida proliferazione di cellule immature (blasti), le cui caratteristiche determinano il tipo specifico (sottotipo) di leucemia mieloide, che si accumulano prima nel midollo osseo, poi nel sangue, interferendo con la produzione di cellule del sangue normali e con la funzionalità degli organi che possono infiltrare.
La LMA è la leucemia acuta più comune negli adulti e la sua incidenza aumenta con l'età. Nonostante sia una malattia relativamente rara, rappresentando circa l'1,2% delle morti per tumore negli Stati Uniti, la sua incidenza è destinata ad aumentare con il progressivo invecchiamento della popolazione.
Diversi fattori di rischio e alcune anomalie cromosomiche sono state identificate, ma una causa specifica non è chiara. La leucemia mieloide acuta progredisce rapidamente e, se non trattata, porta ad esito fatale in breve tempo, da pochi giorni a poche settimane.
Il trattamento e la prognosi variano in relazione allo specifico sottotipo, all'età di esordio della malattia e alle condizioni del paziente. La leucemia mieloide acuta è curabile efficacemente nel 35–40% delle persone con un'età inferiore ai 60 anni al momento della diagnosi, e nel 5–15% in coloro di età superiore. Le persone anziane che non sono in grado di sopportare un regime intensivo di chemioterapia, presentano una sopravvivenza media di 5–10 mesi. La mortalità varia, a seconda dell'età considerata, da 2,7 a 18 ogni 100000.
I sintomi della LMA sono causati dalla sostituzione del midollo osseo normale da cellule leucemiche, che provoca un calo di globuli rossi, piastrine e globuli bianchi normali. Questi sintomi comprendono l'affaticamento, mancanza di respiro, ecchimosi, sanguinamento e un aumento del rischio di contrarre un'infezione.
Il trattamento e la prognosi della LMA differiscono da quelle della leucemia mieloide cronica, in parte perché la differenziazione cellulare non è la stessa; la condizione acuta coinvolge percentuali più elevate di cellule dedifferenziate e indifferenziate, tra cui un maggior tasso di proliferazione e di un maggior numero blasti (mieloblasti, monoblasti e megacarioblasti).
Se viene trattata precocemente con adeguata chemioterapia è possibile raggiungere una remissione. I pazienti affetti possono beneficiare di un trattamento chemioterapico aggiuntivo o di un trapianto di cellule staminali ematopoietiche. Le ricerche sul profilo genetico delle cellule leucemiche hanno portato alla disponibilità di test che possono permettere di selezionare quale farmaco o farmaci siano in grado di raggiungere migliori risultati per un particolare paziente, così come stimare meglio la prognosi e migliorarla dove possibile.
Indice
Storia

La prima descrizione pubblicata di un caso di leucemia nella letteratura medica risale al 1827, quando il medico francese Alfred-Armand-Louis-Marie Velpeau la descrisse su un fioraio di 63 anni, che aveva sviluppato una condizione caratterizzata da febbre, debolezza, calcoli urinari e un sostanziale ingrossamento del fegato e della milza. Velpeau aveva notato che il sangue di questo paziente aveva una consistenza "come pappa" e aveva ipotizzato che ciò fosse dovuto ai globuli bianchi. Nel 1845, alcuni pazienti deceduti con un ingrossamento della milza e con cambiamenti nei "colori e nelle consistenze del loro sangue" sono stati segnalati dal patologo di Edimburgo J.H. Bennett; egli ha usato il termine "leucocythemia" ("leucocitemia") per descrivere questa condizione patologica.
Il termine "leucemia" è stato coniato, nel 1856, da Rudolf Virchow, il famoso patologo tedesco. Come pioniere nell'uso del microscopio ottico in patologia, Virchow è stato il primo a descrivere l'eccesso anormale delle cellule bianche del sangue nei pazienti con una clinica compatibile a quella descritta da Velpeau e Bennett. Essendo Virchow incerto dell'eziologia delle cellule bianche in eccesso nel sangue, egli ha usato il termine "leucemia" come puramente descrittivo (in greco: "sangue bianco"), per riferirsi alla condizione.
Grazie allo sviluppo di nuove tecnologie, vennero rapidamente fatti ulteriori progressi nella comprensione della leucemia mieloide acuta. Nel 1877, Paul Ehrlich ha sviluppato una tecnica di colorazione del sangue, che gli ha permesso di descrivere in dettaglio i globuli bianchi normali e anormali. Wilhelm Ebstein ha introdotto il termine "leucemia acuta" nel 1889 per differenziare le leucemie a progressione rapida e con esito fatale dalle leucemie croniche più indolenti. Il termine "mieloide" è stato coniato da Franz Ernst Christian Neumann nel 1869, il primo a riconoscere che i globuli bianchi nascono nel midollo osseo (dal greco: μυєλός, myelos = (osso) osseo) rispetto alla milza. La tecnica dell'esame del midollo osseo per la diagnosi di leucemia è stato descritto nel 1879 da Mosler. Infine, nel 1900, il mieloblasto, che è la cellula maligna della leucemia mieloide acuta, è stata caratterizzata da Otto Naegeli, che divise le leucemie in mieloidi e linfocitiche.
Nel 2008, la leucemia mieloide acuta è diventata il primo genoma di una neoplasia ad essere completamente sequenziato. Il DNA estratto dalle cellule leucemiche è stato poi confrontato con la pelle inalterata, dimostrando che le cellule leucemiche presentavano mutazioni genetiche acquisite su diversi geni che non erano state precedentemente associate con la malattia.
Epidemiologia
L'incidenza aumenta con l'aumentare dell'età, maggiormente diffusa dall'età dei 60 anni. mentre quella totale è di 3,7 su 100000 persone. Per quanto riguarda il sesso è leggermente più frequente in quello maschile.
Eziologia e fattori di rischio
Sono stati identificati un certo numero di fattori di rischio per lo sviluppo della leucemia mieloide acuta, tra cui: altre malattie del sangue, esposizioni a sostanze chimiche, radiazioni ionizzanti e fattori genetici.
Fattori individuali
Genetica
Sembra esistere un rischio ereditario per la leucemia mieloide acuta. Sono stati riportati maggiori casi di LAM in alcune famiglie rispetto a quello medio. Diverse condizioni congenite possono aumentare il rischio di leucemia; la più comune è probabilmente la sindrome di Down, che è associato con ad un aumento da 10 a 18 volte del rischio di sviluppo della malattia.
Patologie ematologiche
Alcune malattie del sangue come la sindrome mielodisplasica o la malattie mieloproliferative sono in grado di evolvere in leucemia mieloide acuta; il rischio esatto dipende dal tipo di patologia.
Fattori ambientali
Esposizione a sostanze chimiche
L'esposizione alla chemioterapia antitumorale, in particolare gli agenti alchilanti, può aumentare il rischio di sviluppare successivamente la LMA. Il rischio è più alto da tre a cinque anni dopo la chemioterapia. Altri agenti chemioterapici, specialmente la podofillotossina e le antracicline, sono stati associati con le leucemie correlate al trattamento, e spesso sono correlate con specifiche anomalie cromosomiche presenti nelle cellule leucemiche.
Vi è un dibattito circa il rischio dell'esposizione chimica professionale al benzene e ad altri solventi organici aromatici come causa della leucemia mieloide acuta. Il benzene e molti dei suoi derivati sono noti per essere cancerogeni in vitro. Mentre alcuni studi hanno suggerito un legame tra l'esposizione professionale al benzene e all'aumento del rischio di leucemia mieloide acuta, altri hanno suggerito un rischio attribuibile, eventuale, molto limitato.
Radiazioni ionizzanti
Elevate quantità di esposizione alle radiazioni ionizzanti possono aumentare il rischio di sviluppare leucemia mieloide acuta. I sopravvissuti ai bombardamenti atomici di Hiroshima e Nagasaki presentavano un tasso aumentato di LMA, così come i radiologi esposti ad alti livelli di raggi X prima dell'adozione delle moderne pratiche di sicurezza dalle radiazione. Le persone trattate con radioterapia per il tumore alla prostata, il linfoma non-Hodgkin, il tumore del polmone e il tumore alla mammella hanno più alte probabilità di acquisire la condizione.
Fisiopatologia

La cellula maligna nella leucemia mieloide acuta è il mieloblasto. Nell'emopoiesi normale, il mieloblasto è un precursore immaturo dei globuli bianchi mieloidi; un mieloblasto normale matura gradualmente in globuli bianchi. Nella leucemia mieloide, tuttavia, un unico mieloblasto accumula modifiche genetiche che "congelano" la cellula nel suo stato immaturo e impediscono la differenziazione. Tale mutazione da sola non causa la leucemia; tuttavia, quando tale "arresto nella differenziazione" è combinato con altre mutazioni che perturbano i geni che controllano la proliferazione, il risultato è la crescita incontrollata di cellule immature che comporta l'instaurarsi dell'entità clinica della leucemia mieloide acuta.
Gran parte della diversità e l'eterogeneità della condizione è dovuta al fatto che la trasformazione leucemica può verificarsi in una serie di diversi passi lungo il percorso di differenziazione. I moderni schemi di classificazione per la LMA riconoscere le caratteristiche e il comportamento della cellula leucemica, possono dipendere dalla fase in cui la differenziazione si è fermata.
Anomalie citogenetiche specifiche si possono trovare in molte persone con leucemia mieloide acuta; i tipi di anomalie cromosomiche hanno spesso un significato prognostico. Le traslocazioni cromosomiche codificano proteine anomale, di solito fattori di trascrizione le cui proprietà alterate possono causare la "differenziazione arresto". Ad esempio, nella leucemia promielocitica acuta, la t(15;17) produce una proteina di fusione PML-RARa che si lega al recettore dell'acido retinoico elemento nei promotori di diversi geni specifici mieloidi e inibisce la differenziazione mieloide.
Quadro clinico
Segni e sintomi
I segni e sintomi clinici della condizione derivano dalla crescita delle cellule leucemiche che tendono a spostare o interferire con lo sviluppo delle normali cellule del sangue nel midollo osseo. e sono causati principalmente dalla sostituzione delle normali cellule del sangue con cellule leucemiche. La mancanza della normale produzione di globuli bianchi o leucociti (leucopenia) rende il paziente suscettibile alle infezioni. Un calo dei globuli rossi (anemia) può causare stanchezza, pallore e mancanza di respiro. Una carenza di piastrine (piastrinopenia) può portare alla comparsa di lividi o ad un sanguinamento in seguito a traumi minori.
In rari casi, le persone con leucemia mieloide acuta possono sviluppare un cloroma o un tumore solido di cellule leucemiche extramidollari, che può causare vari sintomi a seconda della sua posizione. Più raramente, questo può essere il primo segno di esordio della malattia.
I primi sintomi di leucemia mieloide acuta sono spesso vaghi e non specifici, e possono essere simili a quelli dell'influenza o altre malattie comuni. Alcuni sintomi generalizzati includono febbre, affaticamento, perdita di peso o perdita di appetito, mancanza di respiro, anemia, ecchimosi o sanguinamento, petecchie (macchie piatte, di dimensioni a capocchia di spillo, sotto la pelle e causate da sanguinamento), dolori alle ossa e alle articolazioni, addome e persistenti o frequenti infezioni.
L'ingrossamento della milza può verificarsi ma è in genere lieve e asintomatica; molto più raramente si riscontra epatomegalia (ingrossamento del fegato). L'ingrossamento dei linfonodi appare di rado in questa patologia, a differenza della leucemia linfoblastica acuta. La cute viene coinvolta nel 10% in forma di cloroma e, più raramente, sviluppare la sindrome di Sweet, un'infiammazione paraneoplastica della cute stessa.
Alcuni pazienti con la LMA possono andare incontro ad un gonfiore delle gengive a causa dell'infiltrazione di cellule leucemiche nel tessuto gengivale.
Occasionalmente, una persona può non mostrare alcun sintomo nella fase di esordio e la leucemia può essere scoperta solo casualmente nel corso di un esame del sangue di routine, in particolare l'esame emocromocitometrico.
Diagnosi

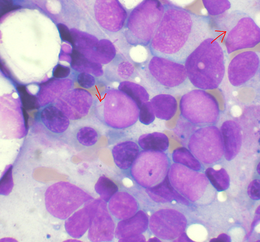
Il primo indizio per una diagnosi di leucemia mieloide acuta è in genere un risultato anomalo di un esame emocromocitometrico completo. Mentre un eccesso di globuli bianchi anormali (leucocitosi) viene frequentemente riscontrato e i blasti leucemici vengono talvolta notati, si può riscontrare una diminuzione isolata delle piastrine, dei globuli rossi o anche con un basso numero di globuli bianchi maturi (leucopenia), al contrario della leucemia mieloide cronica caratterizzata per lungo tempo da un notevole aumento di globuli bianchi maturi e funzionali. Mentre una diagnosi presuntiva di leucemia mieloide acuta può essere fatta mediante l'esame dello striscio di sangue periferico quando si riscontrano blasti leucemici circolanti con colorazione di Giemsa, per una diagnosi definitiva di solito è necessaria una biopsia del midollo osseo.
Il midollo osseo o il sangue vengono esaminati al microscopio ottico, così come mediante la citometria a flusso, per diagnosticare la presenza di leucemia, per differenziare la leucemia mieloide acuta dagli altri tipi di leucemia (per esempio dalla leucemia linfoblastica acuta) e per classificare il sottotipo di malattia. Un campione di sangue o di midollo osseo viene, in genere, testato anche per anomalie cromosomiche di citogenetica di routine o ibridazione fluorescente in situ. Gli studi genetici possono anche essere effettuati per cercare specifiche mutazioni nei geni, come FLT3 (fms-like tyrosine kinase 3 [Feline McDonough Sarcoma]) e nucleofosmina, che possono influenzare l'esito della malattia.
La diagnosi e la classificazione delle LMA può essere difficile e dovrebbe essere eseguita da un ematopatologo qualificato o da un ematologo. In casi più semplici, la presenza di alcune caratteristiche morfologiche (come corpi di Auer) o specifici risultati nella citometria possono distinguere la leucemia mieloide acuta da altre leucemie; tuttavia, in assenza di tali caratteristiche, la diagnosi può essere più difficile.
Le due classificazioni più comunemente utilizzate per la leucemia mieloide acuta sono il più vecchio sistema franco-americano-britannico (FAB) e il più recente dell'Organizzazione Mondiale della Sanità (OMS). Secondo i criteri OMS ampiamente utilizzati, la diagnosi viene formulata dimostrando il coinvolgimento di più del 20% di sangue e/o del midollo osseo da parte dei mieloblasti leucemici, tranne che nelle tre forme migliori prognosi con anomalie genetiche ricorrenti in cui la presenza della anomalia genetica è indipendentemente dalla percentuale di blasti. La classificazione FAB è maggiormente restrittiva, richiedendo una percentuale di almeno il 30% di blasti nel midollo osseo o nel sangue periferico per la diagnosi di leucemia mieloide acuta. La malattia deve essere accuratamente differenziata dalle condizioni "preleucemiche" come le sindrome mielodisplasica e la sindrome mieloproliferativa, che devono essere trattate in modo diverso.
Poiché la leucemia promielocitica acuta (LPA) vanta la più alta curabilità e richiede un'unica forma di trattamento è importante stabilire o escludere rapidamente la diagnosi di questo sottotipo di leucemia. L'ibridazione fluorescente in situ eseguita sul sangue o sul midollo osseo è spesso usata per questo scopo, essendo facile identificare la traslocazione cromosomica [t(15;17)(q22;q12)] che caratterizza il sottotipo. Vi è anche la necessità di rilevare molecolarmente la presenza di proteine di fusione PML/RARA, che sono un prodotto oncogenico di tale traslocazione.
Classificazione FAB
La classificazione franco-americano-britannico prevede 7 forme differenti:
| Forma | Diffusione | Sottoforme | Antigeni | |
|---|---|---|---|---|
| M1 | Mieloblastica senza maturazione | Dal 15 al 20% | - | CD13, CD31, CD33, CD34, HLA-DR |
| M2 | Mieloblastica con maturazione | Dal 25 al 35% | - | CD13, CD15, CD31, CD33, HLA-DR |
| M3 | Promielocitica tipica | Dal 25 al 30% | M3v: promielocitica microgranulare | CD13, CD31, CD33 |
| M4 | Mielomonoblastica | Dal 20 al 25% | - | CD11c, CD13, CD14, CD15, CD31, CD33, HLA-DR |
| M5 | Monoblastica | dal 2 al 15% | M5a: senza maturazione M5b: con maturazione |
CD11b, CD11c, CD13, CD14, CD15, CD31, CD33 |
| M6 | Eritroblastica | dal 3 al 5% | - | Glicoforina A |
| M7 | Megacarioblastica | dal 1 al 3% | - | CD41, CD42, CD61 |
Ci sono forme più rare che non fanno parte di questa classificazione: Leucemia basofila acuta, Leucemia mastocitaria, Leucemia eosinofila acuta.
Terapia
Il trattamento consiste nella chemioterapia, radioterapia ed il trapianto di midollo osseo. Gli schemi chemioterapici sono molteplici e sono molto efficaci nel controllo della malattia. Lo scopo della chemioterapia è quello di eliminare le cellule leucemiche inibendone le capacità replicative ed inducendone la morte (apoptosi). Ad oggi il gold standard è rappresentato dall'associazione di citarabina e daunomicina. La chemioterapia utilizzata può comportare lo sviluppo di sindrome da lisi tumorale che può causare effetti negativi sull'organismo. Per evitare lo sviluppo di questa complicanza, durante la terapia si associano farmaci in grado di eliminare le sostanze liberate dalle cellule neoplastiche di cui il più importante è l'allopurinolo, seguito dal rasburicase.
Il trattamento viene generalmente schematizzato in 3 fasi: induzione, consolidamento e mantenimento. La fase di induzione ha lo scopo di eliminare il maggior numero possibile di cellule neoplastiche ed indurre una remissione completa. La fase di mantenimento fa uso di farmaci similari ma non cross-resistenti a quelli utilizzati nel periodo di induzione; lo scopo di questa fase è quello di eliminare le cellule leucemiche residue (in particolare quelle che erano in fase G0 e che sono tornate a replicarsi). Alla fase di consolidamento si può far seguire il trapianto di midollo osseo. Successivamente alla fase di consolidamento e/o al trapianto di midollo osseo si ha la fase di mantenimento; in questa fase si fa uso di farmaci citostatici per impedire l'insorgenza e/o la crescita di nuove cellule leucemiche.
Talvolta, a seguito di un periodo di 6-12 mesi dalla remissione completa si può effettuare una chemioterapia (fase di intensificazione) utilizzando farmaci a dosi più elevate rispetto alla fase di induzione con lo scopo di eradicare un clone leucemico possibilmente sviluppatosi e non ancora rilevabile con le comuni indagini eseguite durante il follow-up.
Oggi sono in fase di studio numerosi farmaci a bersaglio molecolare ed anticorpi monoclonali che potrebbero ulteriormente migliorare la prognosi della leucemia mieloide acuta.
Un menzione a parte merita il metodo di trattamento della Leucemia promielocitica acuta (M3). Come spiegato precedentemente, la leucemia promielocitica acuta è caratterizzata dalla mutazione [t(15;17)(q22;q12)] e vanta un'alta percentuale di guarigione. La traslocazione fa sì che venga prodotto un gene ibrido PML/RAR-alfa: il gene RAR-alfa codifica per il recettore dell'acido retinoico (isotipo alfa). Normalmente questo legame fa sì che vengano trascritti frammenti di DNA implicati nella matuazione cellulare. Il gene di fusione impedisce la lettura di queste sequenze, anche nel caso in cui avvenga il legame tra acido retinoico ed il suo recettore. Somministrando alte dosi di acido retinoico è possibile eludere il controllo negativo effettuato dal gene di fusione e permettere la maturazione cellulare. Se al trattamento con acido retinoico si aggiunge l'idrarubicina si ottengono percentuali di guarigione prossime al 100%.
Pazienti recidivanti dopo terapia con acido retinoico o che presentino una variante della M3 (M3v) con t(11;17) e t(5;17) non rispondono al trattamento con acido retinoico, tuttavia possono essere efficacemente trattati con il triossido di diarsenico (Trisenox) che è in grado di indurre l'apoptosi tumorale.
Prognosi
Non esistono criteri prognostici assoluti. La valutazione prognostica prende in considerazione l'età del soggetto, la modalità di insorgenza della patologia, la morfologia, il fenotipo e la citogenetica dei blasti, oltre alle mutazioni genetiche. Molti geni risultano essere importanti da analizzare: NPM1, CEBPA, FLT3, KIT ed altri ancora.
La leucemia ha prognosi più sfavorevole nei soggetti che hanno più di 60 anni.
Dal 1960, grazie a nuovi farmaci, è migliorata arrivando ad una remissione completa nel 65-75% dei casi. Nei pazienti pediatrici nel 2015 la sopravvivenza a 5 anni oscillava tra il 75-95%, e al 50% nei casi di recidiva (50% delle prime diagnosi).
In gravidanza
La leucemia è raramente associata con la gravidanza, con circa solo 1 caso su 10.000 donne incinte.
Il trattamento dipende principalmente dal tipo di leucemia. Le leucemie acute richiedono normalmente, un precoce trattamento aggressivo, nonostante i notevoli rischi di difetti nel feto e di aborto spontaneo, soprattutto se la chemioterapia viene somministrata durante il primo trimestre, il periodo evolutivamente più sensibile.
Bibliografia
- Douglas M. Anderson, A. Elliot Michelle, Mosby’s medical, nursing, & Allied Health Dictionary sesta edizione, New York, Piccin, 2004, ISBN 88-299-1716-8.
- Gianni Bonadonna, Gioacchino Robustelli Della Cuna, Pinuccia Valgussa, Medicina oncologica (8ª edizione), Milano, Elsevier Masson, 2007, ISBN 978-88-214-2814-2.
Voci correlate
- Leucemia
- Leucemia acuta linfoblastica
- Leucemia promielocitica acuta
- Leucemia mielomonoblastica acuta
- Leucemia monoblastica
- Anemia di Fanconi
- Cloroma
Collegamenti esterni
- (EN) Leucemia mieloide acuta, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 45040 · LCCN (EN) sh90001715 · GND (DE) 4245523-6 · BNF (FR) cb12194463f (data) · J9U (EN, HE) 987007551192305171 |
|---|