
Disturbo da deficit di attenzione/iperattività
| Disturbo da deficit di attenzione/iperattività | |
|---|---|
| Specialità | psichiatria e neuropsichiatria infantile |
| Classificazione e risorse esterne (EN) | |
| ICD-10 | F90.0 |
| OMIM | 143465, 608903, 608904, 608905, 608906, 612311 e 612312 |
| MeSH | D001289 |
| MedlinePlus | willem |
| eMedicine | 289350 e 912633 |
Il disturbo da deficit di attenzione/iperattività (in inglese noto come attention deficit hyperactivity disorder oppure con l'acronimo ADHD) è un disturbo del neurosviluppo che può perdurare in età adulta caratterizzato da problematiche nel mantenere l'attenzione, eccessiva attività e/o difficoltà nel controllare il proprio comportamento (es.: impulsività) che non appaiono adeguate all'età della persona. I sintomi appaiono prima dei 12 anni di età, durano almeno 6 mesi e causano problemi in almeno due contesti (ad esempio a casa, a scuola, al lavoro, negli hobby ecc.). Sulla base dei criteri del manuale diagnostico DSM-5 si possono distinguere tre manifestazioni di ADHD: ADHD con disattenzione predominante, ADHD con iperattività/impulsività predominanti e ADHD combinato. L'ADHD può quindi presentarsi in tre forme distinte che spesso hanno caratteristiche anche molto diverse tra loro. Ad esempio in chi presenta la variante con predominanza di disattenzione che ha pochi sintomi, o nessuno, di iperattività, irrequietezza e impulsività, l'ADHD potrebbe non notarsi. Ciononostante può essere ugualmente compromettente. È possibile che col passare degli anni la diagnosi di ADHD evolva e passi da una manifestazione all'altra.
Almeno la metà delle persone con ADHD in età infantile e adolescenziale continua a soffrirne in età adulta; il 2-5% degli adulti presenta tale condizione. I bambini che presentano un ADHD con caratteristiche predominanti di iperattività o irrequietezza tendono a mostrare sintomi meno marcati, come ad esempio irrequietezza interna, tensione, agitazione o nervosismo durante l’adolescenza e l’età adulta oppure a non mostrarne più continuando però spesso ad avere problemi inattentivi e/o impulsivi; questi sono comunemente i sintomi più significativi dell'ADHD in età adulta.
Un altro sintomo rilevante dell'ADHD è la disregolazione della motivazione. Tendenzialmente chi ha l'ADHD è motivato soltanto o soprattutto sulle attività di maggior interesse ma fatica, si annoia, procrastina per quanto riguarda tutto il resto e per questo motivo cambia spesso attività, hobby e lavori. Queste caratteristiche sono causate da disfunzioni neurobiologiche e non da fattori psicologici.
L'ADHD porta ad un tasso più alto di abbandono scolastico e lavorativo rispetto alla media; altre conseguenze di questo disturbo possono essere disturbi ansioso-depressivi, disturbi oppositivo-provocatori, disturbi della condotta, disturbi del sonno e del ritmo circadiano, divorzi più frequenti, maggior rischio di incidenti stradali e dipendenze patologiche. In molti casi le conseguenze sono causate direttamente dalla neurobiologia del disturbo, in particolare negli squilibri sonno-veglia (ritmo circadiano) e nelle dipendenze.
Per il trattamento dei sintomi dell'ADHD si sono rivelate efficaci terapie comportamentali, interventi psicoterapeutici e psicoeducativi, cambiamenti dello stile di vita e dell'alimentazione. Nei casi in cui il disturbo comprometta significativamente il funzionamento personale, sociale, scolastico o lavorativo sono necessari anche dei trattamenti farmacologici specifici.
Indice
- 1 Caratteristiche e sintomatologia
- 2 Fisiopatologia
- 3 Eziologia
- 4 Epidemiologia
- 5 Diagnosi
- 6 Il ruolo della famiglia e degli insegnanti dei bambini con ADHD
- 7 Trattamento
- 8 Età adulta
- 9 Alto quoziente intellettivo
- 10 Storia
- 11 Negazionismo del disturbo
- 12 Gestione del disturbo in Italia
- 13 Note
- 14 Bibliografia
- 15 Voci correlate
- 16 Altri progetti
- 17 Collegamenti esterni
Caratteristiche e sintomatologia
Nel corso degli anni l'ADHD ha cambiato vari nomi; da disturbo dell'attenzione o disturbo da deficit di attenzione a disturbo ipercinetico, o disturbo dell'attività e dell'attenzione fino a disturbo da deficit di attenzione/iperattività. Questa condizione può portare a disregolazioni nelle funzioni esecutive, nell'attenzione e nella memoria, nella motivazione e nello sforzo mentale, nell'organizzazione, nella pianificazione, nella gestione del tempo, nell'autocontrollo e nella gestione del proprio comportamento, nella capacità di rimanere calmi, pazienti e spesso fermi o seduti. I sintomi dell'ADHD sono spesso difficili da definire poiché non è sempre immediato tracciare una linea netta che demarchi i livelli sintomatologici da quelli normali e distinguere i sintomi da altre patologie mediche, neurologiche e mentali. Affinché possa essere diagnosticato l'ADHD occorre una osservazione dei sintomi in due situazioni diverse per almeno sei mesi e, per quanto riguarda gli adulti, si devono andare a ricercare i sintomi anche al di sotto dei 12 anni di età al fine di valutare se determinati tratti del disturbo siano diversi da quelli dei coetanei e se fossero presenti fin dall'infanzia. È necessario individuare uno schema persistente di disattenzione o iperattività-impulsività che interferisce con il funzionamento o lo sviluppo, come caratterizzato da (1) o (2):
1. Disattenzione: sei (o più) dei seguenti sintomi sono persistiti per almeno 6 mesi con un’intensità incompatibile con il livello di sviluppo e che ha un impatto negativo diretto sulle attività sociali e scolastiche/lavorative;
- Spesso non riesce a prestare attenzione ai particolari o commette errori di distrazione nei compiti scolastici, sul lavoro o in altre attività (per es., trascura o omette dettagli, il lavoro non è accurato).
- Ha spesso difficoltà a mantenere l’attenzione sui compiti o sulle attività di gioco (per es., ha difficoltà a rimanere concentrato/a durante una lezione, una conversazione o una lunga lettura).
- Spesso non sembra ascoltare quando gli/le si parla direttamente (per es., la mente sembra altrove, anche in assenza di distrazioni evidenti).
- Spesso non segue le istruzioni e non porta a termine i compiti scolastici, le incombenze o i doveri sul posto di lavoro (per es., inizia i compiti ma perde rapidamente la concentrazione e viene distratto/a facilmente).
- Ha spesso difficoltà a organizzarsi nei compiti e nelle attività (per es., difficoltà nel gestire compiti sequenziali; difficoltà nel tenere in ordine materiali e oggetti; lavoro disordinato, disorganizzato; gestisce il tempo in modo inadeguato, non riesce a rispettare le scadenze).
- Spesso evita, prova avversione o è riluttante a impegnarsi in compiti che richiedono sforzo mentale protratto (per es., compiti scolastici o compiti a casa; per gli adolescenti più grandi e gli adulti, stesura di relazioni, compilazione di moduli, revisione di documenti).
- Perde spesso gli oggetti necessari per i compiti o le attività (per es., materiale scolastico, matite, libri, strumenti, portafogli, chiavi, documenti, occhiali, telefono cellulare).
- Spesso è facilmente distratto/a da stimoli esterni (per gli adolescenti più grandi e negli adulti, possono essere compresi pensieri incongrui).
- È spesso sbadato/a nelle attività quotidiane (per es., sbrigare le faccende; fare commissioni; per gli adolescenti più grandi e per gli adulti, ricordarsi di fare una telefonata; pagare le bollette; prendere appuntamenti).
2. Iperattività e impulsività: sei (o più) dei seguenti sintomi persistono per almeno 6 mesi con un’intensità incompatibile con il livello di sviluppo e che ha un impatto negativo diretto sulle attività sociali e scolastiche/lavorative (Per gli adolescenti più grandi e per gli adulti - età di 17 anni e oltre - sono richiesti almeno cinque sintomi);
- Spesso agita o batte mani e piedi o si dimena sulla sedia.
- Spesso lascia il proprio posto in situazioni in cui si dovrebbe rimanere seduti (per es., lascia il posto in classe, in ufficio o in un altro luogo di lavoro, o in altre situazioni che richiedono di rimanere al proprio posto).
- Spesso scorrazza e salta in situazioni in cui farlo risulta inappropriato (negli adolescenti e negli adulti può essere limitato al sentirsi irrequieti).
- È spesso incapace di giocare o svolgere attività ricreative tranquillamente.
- È spesso sotto pressione, agendo come se fosse “azionato/a da un motore” (per es., è incapace di rimanere fermo/a, o si sente a disagio nel farlo, per un periodo di tempo prolungato, come nei ristoranti, durante le riunioni; può essere descritto/a dagli altri come una persona irrequieta o con cui è difficile avere a che fare).
- Spesso parla troppo.
- Spesso spara una risposta prima che la domanda sia stata completata (per es., completa le frasi dette da altre persone; non riesce ad attendere il proprio turno nella conversazione).
- Ha spesso difficoltà nell’aspettare il proprio turno (per es., mentre aspetta in fila).
- Spesso interrompe gli altri o è invadente nei loro confronti (per es., interrompe conversazioni, giochi o attività; può iniziare a utilizzare le cose degli altri senza chiedere o ricevere il permesso; adolescenti e adulti possono inserirsi o subentrare in ciò che fanno gli altri).
I sintomi non sono soltanto una manifestazione di comportamento oppositivo, sfida, ostilità o incapacità di comprendere i compiti o le istruzioni.
I sintomi possono permanere anche in età adulta per almeno la metà dei bambini e adolescenti ai quali è stato diagnosticato l'ADHD.
Problemi relazionali
Per quanto riguarda i problemi relazionali, i genitori, gli insegnanti, i conoscenti e vari studi di tipo sociometrico concordano che le persone con ADHD possono avere anche problemi nelle relazioni interpersonali.
Comorbilità
All'ADHD possono accompagnarsi altri disturbi come l'ansia o la depressione. Tali elementi possono complicare notevolmente la diagnosi e il trattamento. Studi accademici e ricerca in ambito pratico suggeriscono che la depressione nell'ADHD sembra incrementarsi nei bambini parallelamente alla loro crescita, con un più alto tasso di crescita nelle ragazze che nei ragazzi. Quando un disturbo del tono dell'umore complica l'ADHD sarebbe più auspicabile trattare prima il disturbo dell'umore anche se i genitori dei bambini che hanno l'ADHD spesso desiderano che sia trattato prima l'ADHD, dato che la risposta al trattamento è più veloce.
Disattenzione e comportamento iperattivo non sono gli unici problemi in chi ha l'ADHD. L'ADHD esiste da solo, senza altra patologia, in circa un terzo delle persone. Molte condizioni co-esistenti richiedono altri tipi di trattamento e dovrebbero essere diagnosticate separatamente invece di essere raggruppati nella diagnosi di ADHD.
Alcune delle condizioni spesso associate sono:
- Il disturbo oppositivo-provocatorio e il disturbo della condotta, che si verificano rispettivamente in circa il 20-50% dei casi di ADHD. Essi sono caratterizzati da comportamenti antisociali come testardaggine, aggressività, collera frequente, falsità, menzogne e furti.
- Il disturbo esplosivo intermittente.
- Il disturbo borderline di personalità che secondo uno studio su 120 pazienti di sesso femminile è risultato associato all'ADHD nel 70% dei casi.
- Il disturbo da stress post-traumatico (PTSD).
- I disturbi dell'umore (specialmente disturbo bipolare e disturbo depressivo maggiore): i ragazzi con manifestazione combinata di ADHD hanno dimostrato di soffrire maggiormente di questo tipo di disturbo. I bambini con questa combinazione possono palesare più aggressività e problemi comportamentali rispetto a quelli affetti solo da ADHD. Gli adulti con ADHD che presentano anche il disturbo bipolare richiedono un'attenta valutazione al fine di gestire entrambe le condizioni.
- Il disturbo evitante di personalità (AvPD).
- I disturbi d'ansia: si è riscontrato essere comune nelle ragazze con diagnosi di sottotipo caratterizzato da disattenzione di ADHD.
- Il disturbo ossessivo-compulsivo: si ritiene ci sia una componente genetica comune tra tale disturbo e l'ADHD.
- I disturbi specifici dell'apprendimento sono stati riscontrati in circa il 20-30% dei bambini con ADHD. Ulteriori difficoltà di apprendimento possono includere disturbi del linguaggio e dello sviluppo. Le problematiche relative al linguaggio nelle persone con ADHD possono includere disturbi di elaborazione uditiva, difficoltà a seguire le istruzioni, lenta velocità di elaborazione della lingua scritta e parlata, difficoltà di ascolto, come ad esempio in un'aula scolastica, e debolezza nella comprensione della lettura. L'ADHD non è classificato come disturbo specifico dell'apprendimento ma è anch'esso causa di difficoltà o dispersione scolastica.
- La sindrome di Tourette è stata riscontrata più frequentemente negli individui con ADHD.
- I disturbi da uso di sostanze. Gli adolescenti e gli adulti con ADHD vedono aumentato il rischio di sviluppare un consumo problematico di sostanze stupefacenti, le più comuni tra esse sono alcool o cannabis. La ragione di questo può essere dovuto ad un percorso di ricompensa alterato nel cervello. Ciò rende la valutazione e il trattamento della condizione più difficile con i gravi problemi provocati dall'abuso di sostanze che solitamente vengono trattati prima a causa dei loro rischi maggiori.
- La sindrome delle gambe senza riposo è comune nei pazienti con ADHD ed è spesso dovuta alla carenza di ferro (anemia). Tuttavia, tale condizione può essere semplicemente una parte dell'ADHD e richiede un'attenta valutazione al fine di distinguere i due disturbi.
- I disturbi dello spettro autistico.
- Comunemente coesistono con l'ADHD disturbi del sonno e del ritmo circadiano. Le persone con ADHD faticano a prendere sonno la sera e tendono a faticare a svegliarsi di mattina.
Prognosi
Uno studio sul follow up di 8 anni effettuato su bambini con diagnosi di ADHD (di tipo combinato) ha scoperto che essi presentavano notevoli difficoltà durante l'adolescenza, indipendentemente dal trattamento o dalla mancanza di esso. Negli Stati Uniti, meno del 5 per cento degli individui con ADHD riesce ad ottenere una laurea, rispetto al 28 per cento della popolazione generale di età superiore ai 25 anni. La percentuale di bambini che soddisfano i criteri per l'ADHD scende di circa la metà nei tre anni successivi alla diagnosi e questo si verifica indipendentemente dai trattamenti utilizzati. L'ADHD persiste in età adulta in almeno il 50% dei casi. Le persone colpite hanno una forte probabilità di cercare meccanismi di adattamento.
Fisiopatologia
Struttura del cervello
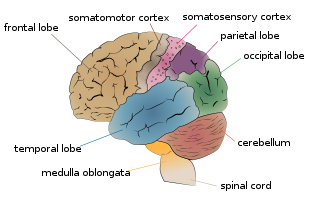
La fisiopatologia dell'ADHD non è chiara, essendoci allo stato attuale un certo numero di spiegazioni concorrenti. È stato osservato che nei bambini con ADHD vi è una generale riduzione di volume del cervello, con una diminuzione proporzionalmente maggiore nel lato sinistro della corteccia prefrontale. Sembra che siano coinvolti nella condizione anche i percorsi cerebrali che collegano la corteccia prefrontale e il corpo striato. Questo suggerisce che la disattenzione, l'iperattività e l'impulsività possono riflettere una disfunzione del lobo frontale con ulteriori regioni, come il cervelletto, che possono essere implicate. Altre strutture cerebrali legate all'attenzione sono state trovate differenti tra le persone con e senza ADHD.
Neurotrasmettitori

In precedenza si pensava che l'elevato numero di trasportatori della dopamina in soggetti con ADHD facesse parte della sua fisiopatologia, ma sembra che i numeri elevati siano causati dall'adattamento all'esposizione a sostanze stimolanti. Persone con ADHD possono avere una bassa soglia di eccitazione e compensare questo con maggiori stimoli, condizione che a sua volta provoca la perdita di attenzione e aumenta il comportamento iperattivo. La ragione di questo è dovuta alle anomalie nel modo in cui il sistema della dopamina risponde alla stimolazione. Vi possono essere inoltre anomalie nei percorsi adrenergici, serotoninergici e colinergici o nicotinergici.
Funzioni esecutive
Una teoria suggerisce che i sintomi derivino da un deficit nelle funzioni esecutive. Per funzioni esecutive ci si riferisce a una serie di processi mentali che sono necessari per regolamentare, controllare e gestire le attività della vita quotidiana. Alcuni di questi disturbi comprendono: problemi con le capacità organizzative, problemi nell'organizzazione del proprio tempo, eccessiva procrastinazione, problemi di concentrazione, nella velocità di elaborazione, nella regolazione delle emozioni, nell'uso della memoria di lavoro e deficit nella memoria a breve termine. Gli individui con ADHD presentano comunque una discreta memoria a lungo termine. I criteri per determinare un deficit funzionale sono soddisfatti nel 30-50% dei bambini e adolescenti con disturbo da deficit di attenzione/iperattività. Uno studio ha dimostrato che l'80% dei soggetti con ADHD presentava almeno un deficit in una funzione esecutiva, rispetto al 50% delle persone che non mostravano la condizione. Per via della maturazione del cervello e delle crescenti esigenze di controllo esecutivo, i deficit dell'ADHD possono non manifestarsi pienamente fino all'adolescenza o all'inizio dell'età adulta.
Eziologia
Una specifica causa dell'ADHD non è ancora nota. C'è tuttavia una serie di fattori che possono contribuire a far nascere o fare esacerbare l'ADHD. Fra questi ci sono fattori genetici e le condizioni sociali e fisiche del soggetto.
Secondo la maggior parte dei ricercatori e sulla base degli studi degli ultimi quarant'anni, il disturbo si ritiene abbia una causa genetica. Studi su gemelli hanno evidenziato che l'ADHD ha un alto fattore ereditario (circa il 75% dei casi). Altri fattori sono legati alla morfologia cerebrale, a fattori prenatali e perinatali o a fattori traumatici.
L'ADHD si presenta tipicamente nei bambini (si stima che, nel mondo, colpisca tra il 3% e il 5% dei bambini) con una percentuale variabile tra il 30 e il 50% di soggetti che continuano ad avere sintomi in età adulta. Si stima che il 4,7% di statunitensi adulti conviva con l'ADHD.
Studi sui gemelli hanno mostrato che tra il 9% e il 20% dei casi di malattia può essere attribuito a fattori ambientali. I fattori ambientali includono l'esposizione ad alcol e fumo durante la gravidanza e i primissimi anni di vita. La relazione tra tabacco e ADHD può essere trovata nel fatto che la nicotina causa ipossia nel feto. Complicanze durante la gravidanza e il parto possono inoltre giocare un ruolo nell'ADHD. Le infezioni (ad esempio la varicella) prese durante la gravidanza, alla nascita o nei primi anni di vita sono un fattore di rischio per l'ADHD.
L'Organizzazione Mondiale della Sanità afferma che la diagnosi di ADHD può fare emergere disfunzioni all'interno della famiglia o nel sistema educativo o anche patologie psicologiche in singoli individui. Altri ricercatori ritengono che i rapporti con chi si prende cura dei bambini abbiano un effetto profondo sulle capacità di autoregolamentazione e di attenzione. Uno studio su bambini in affidamento ha riscontrato che un numero elevato di loro mostrava sintomi molto simili all'ADHD. I ricercatori hanno inoltre riscontrato elementi tipici dell'ADHD nei bambini che hanno sofferto violenze e abusi.
Epidemiologia
Si ritiene che il disturbo da deficit di attenzione/iperattività interessi circa il 6-7% dei giovani al di sotto dei 18 anni di età, quando la diagnosi viene fatta attraverso i criteri del DSM-IV. Quando viene diagnosticata attraverso i criteri formulati dall'ICD-10, la stima è tra l'1% e il 2%. I bambini del Nord America sembrano presentare un tasso della condizione più alto rispetto ai loro coetanei dell'Africa e del Medio Oriente, tuttavia, si ritiene che queste differenze siano attribuibili ai diversi metodi diagnostici utilizzati nelle diverse aree del mondo, piuttosto che una differenza reale. Infatti, alcuni studi hanno evidenziato che se si usassero gli stessi metodi diagnostici, i tassi sarebbero più o meno equiparabili tra i diversi paesi. La condizione viene diagnosticata circa tre volte più spesso nei maschi rispetto che nelle femmine. La differenza tra i sessi può riflettere sia una differenza nella suscettibilità o che le femmine con la sindrome abbiano una probabilità minore di avere una diagnosi rispetto ai maschi.
Il numero di diagnosi e di trattamenti è in costante aumento dal 1970, sia nel Regno Unito che negli Stati Uniti. Ciò probabilmente si spiega principalmente a causa dei cambiamenti nel modo in cui viene diagnosticata la condizione e come sia più frequente il ricorso alla cura farmacologica, piuttosto che ad un cambiamento nella frequenza di presentazione della condizione. Si ritiene che le modifiche ai criteri diagnostici introdotti nel 2013 con l'uscita del DSM-5 aumentino la percentuale di diagnosi di disturbo da deficit di attenzione/iperattività, soprattutto nella popolazione adulta.
Diagnosi

La diagnosi di ADHD deve essere effettuata da un professionista della salute mentale adeguatamente formato, in particolare neuropsichiatra infantile, psichiatra e psicologo. Al fine di escludere altre potenziali cause possono essere svolti esami fisici, radiologici e test di laboratorio. Spesso la valutazione può rendere necessaria una collaborazione con i genitori o con gli insegnanti tramite un processo diagnostico che spesso inizia proprio quando un insegnante solleva delle preoccupazioni. La condizione può essere vista come la presentazione eccessiva di una o più comuni caratteristiche umane che si possono riscontrare nella maggior parte delle persone. La risposta o la mancanza di essa al trattamento farmacologico non può confermare o escludere la diagnosi. Anche gli studi di imaging biomedico del cervello non danno risultati coerenti tra gli individui ed essi vengono utilizzati esclusivamente per la ricerca scientifica e non per il raggiungimento di una diagnosi.
In Nord America, il Manuale diagnostico e statistico dei disturbi mentali (DSM) è spesso usato come base per la diagnostica, mentre i paesi europei solitamente utilizzano l'ICD-10. Si è osservato che la probabilità di diagnosticare l'ADHD è da 3 a 4 volte maggiore se vengono utilizzati i criteri del DSM-IV rispetto ai criteri ICD-10. L'ADHD viene classificato come un disturbo psichiatrico del tipo del disordine dello sviluppo neurologico. Viene inoltre identificato come un disturbo da comportamento dirompente con disturbo oppositivo provocatorio, disturbo della condotta e disturbo antisociale di personalità. Una diagnosi non implica un disturbo neurologico; tuttavia, nella pratica clinica, la diagnosi si basa anche su diversi altri elementi che quelli contenuti nei manuali. Sono infatti tenuti in considerazione l'ambiente in cui si muove il bambino, la scuola e altri fattori sociali.
Si raccomanda di sottoporre a screening anche le condizioni ed esso associate, come: ansia, depressione, disturbo oppositivo provocatorio e disturbo della condotta, così come i disturbi di apprendimento e di linguaggio. Inoltre devono anche essere considerati altri problemi medici come i disturbi dello sviluppo neurologico, i tic e l'apnea del sonno.
DSM
La diagnosi convenzionale viene fatta da un professionista qualificato (psicologo, psichiatra o neuropsichiatra infantile) sulla base di criteri standardizzati. Negli Stati Uniti questi criteri sono stabiliti dall'Associazione Psichiatrica Americana (APA) per votazione durante i loro congressi, poi trascritti nel Manuale diagnostico e statistico dei disturbi mentali (DSM). Sulla base dei criteri DSM, esistono tre manifestazioni di ADHD:
- ADHD con disattenzione predominante: si presenta con vari sintomi, tra cui: essere facilmente distratti, scarsa memoria, sognare ad occhi aperti, disorganizzazione, incapacità di sostenere l'attenzione, e difficoltà nel completare le attività (procrastinazione).
- ADHD con iperattività/impulsività predominanti: presenta una eccessiva irrequietezza e agitazione, iperattività, difficoltà nell'attesa e nel rimanere seduti.
- ADHD combinato: è una combinazione delle altre due manifestazioni.
Questa suddivisione si basa sulla presenza, a lungo termine (minimo 6 mesi), di almeno sei dei nove sintomi di disattenzione, iperattività, impulsività; la descrizione dell’età di esordio è stata modificata, dall'ultimo DSM-5 del 2013, da alcuni sintomi di iperattività-impulsività o di disattenzione che causano menomazione presenti prima dei 7 anni di età a diversi sintomi di disattenzione o di iperattività-impulsività presenti prima dei 12 anni.
Per essere considerati, tali sintomi devono comparire tra l'età di sei e di dodici anni e devono manifestarsi in più di un ambiente (ad esempio, a casa, a scuola o al lavoro).
I segni devono essere suggestivi di un comportamento non adatto per un bambino in relazione alla sua età e non ci devono essere prove che essi siano causati da problematiche sociali, scolastiche o lavorative.
La maggior parte dei bambini con ADHD presenta la manifestazione combinata. I bambini con la manifestazione prevalentemente inattentiva sono meno propensi ad andare d'accordo con gli altri bambini. Essi possono rimanere seduti tranquillamente ma senza prestare attenzione con la conseguente probabilità di essere bambini trascurati.
Nel DSM-5 (2013) la definizione di ADHD è stata aggiornata, modificando i criteri diagnostici in base all’età del bambino: per confermare la diagnosi, il bambino deve presentare i sintomi prima dei dodici anni, e non più prima dei sette, come riportato nella precedente edizione. Inoltre sono state apportate modifiche per descrivere più accuratamente le caratteristiche della patologia in età adulta. Tale revisione si basa su circa dieci anni di ricerche che hanno dimostrato come l'ADHD si possa protrarre in età adulta, nonostante insorga principalmente durante l’infanzia.
ICD
Nella decima edizione della Classificazione ICD i segni di ADHD sono nominati come "disturbi ipercinetici". Quando è presente un disturbo della condotta (come definito dalla ICD-10), la condizione è indicata come "disturbo ipercinetico del comportamento". In caso contrario, il disturbo può essere classificato come "disturbo delle attività e dell'attenzione", "altri disturbi ipercinetici" o "disturbo ipercinetico non specificato". Quest'ultimo è talvolta indicato come "sindrome ipercinetica". Nell'undicesima edizione della Classificazione ICD la definizione e la descrizione sono state modificate, e rese analoghe a quella del DSM-5: 6A05 Disordine da Deficit di Attenzione e Iperattività, 6A05.0 con sintomi prevalentemente inattentivi, 6A05.1 con sintomi prevalentemente iperattivo-impulsivi ma, a differenza del DSM-5, sia l'inattenzione sia l'iperattività devono essere presenti per la diagnosi.
Età adulta
Gli adulti vengono diagnosticati come affetti da ADHD seguendo gli stessi criteri utilizzati per i bambini, tra cui la necessità che i segni siano presenti da un periodo compreso tra i sei e i dodici anni. Può essere necessario intervistare genitori ed educatori circa il periodo di sviluppo della persona. Una storia familiare di ADHD aggiunge anche il peso di una diagnosi. Anche se i sintomi principali dell'ADHD sono simili nei bambini e negli adulti, spesso si manifestano in modo diverso negli adulti rispetto ai bambini, per esempio un eccesso di attività fisica osservato nei bambini può presentarsi come irrequietezza e iperattività mentale costante negli adulti. La prevalenza nel corso della vita del disturbo da stress post-traumatico (PTSD) sembrerebbe significativamente più alta tra gli adulti con ADHD rispetto ai controlli (10% vs 1,6%). Le persone con ADHD e quelle con ADHD e PTSD non differiscono né nei sintomi peculiari dell'ADHD né nell'età di esordio, ma quelle con ADHD e PTSD hanno maggiori tassi di comorbilità psichiatriche rispetto a quelle con solo ADHD (inclusi maggiori tassi di disturbo depressivo maggiore, disturbo oppositivo provocatorio, fobia sociale, agorafobia e disturbo d'ansia generalizzata).
Diagnosi differenziale
| Sintomi dell'ADHD che potrebbero essere correlabili con altri disordini | |||
|---|---|---|---|
| Depressione | Disturbo d'ansia | Mania | |
|
|
|
|
I sintomi dell'ADHD, come l'umore basso e una scarsa immagine di sé, sbalzi d'umore e irritabilità, possono essere confusi con distimia, ciclotimia o il disturbo bipolare, così come con il disturbo borderline di personalità. Alcuni dei sintomi che sono dovuti a disturbi d'ansia, disturbo antisociale di personalità, disturbi pervasivi dello sviluppo o disabilità intellettiva o gli effetti dell'abuso di sostanze, possono sovrapporsi con quelli dell'ADHD. Questi disturbi, tuttavia, possono a volte verificarsi insieme all'ADHD. Alcune condizioni mediche che possono comportare sintomi simili a quelli dell'ADHD comprendono: ipertiroidismo, epilessia, intossicazione da piombo, deficit dell'udito, malattie epatiche, apnea notturna, interazioni farmacologiche e il trauma cranico.
Disturbi primari del sonno possono influenzare l'attenzione e il comportamento, e gli stessi sintomi dell'ADHD possono influenzare negativamente il sonno. Inoltre, si raccomanda che siano regolarmente valutati i problemi di insonnia. La sonnolenza può causare sintomi che vanno da quelli classici di sbadiglio e stropicciamento degli occhi, fino a presentare impulsività, iperattività, aggressività, sbalzi d'umore e disattenzione. L'apnea ostruttiva del sonno può anche essere causa di sintomi tipici del ADHD.
Il ruolo della famiglia e degli insegnanti dei bambini con ADHD
Come i genitori, anche i fratelli e le sorelle dei bambini con ADHD fin dalla più tenera età notano delle problematiche nei confronti del proprio fratello o sorella. La loro vita è ben diversa da quella dei loro compagni, vivono costantemente un clima familiare dove tutto ruota intorno al fratello o alla sorella con ADHD e questa situazione viene vissuta con sentimenti contrastanti: se da una parte è forte il risentimento, dall’altra si instaura un senso di responsabilità, di crescita emotiva e comportamentale imparando a gestire i rapporti, a confrontarsi e amarsi.
Gli insegnanti costituiscono una figura importante nella crescita del bambino affetto da ADHD e questo ruolo non è semplice perché spesso si ritrovano inconsapevoli o senza i mezzi idonei per intervenire. Spesso succede che sono proprio gli insegnanti ad accorgersi delle problematiche del bambino segnalandole alla famiglia, la quale non sempre accetta il loro punto di vista o la situazione. Insegnare ad un alunno con ADHD è complicato perché il bambino si mostra intelligente ma allo stesso tempo non apprende, l’insegnante si vede quindi costretto a cambiare il proprio metodo di insegnamento adeguandolo ai suoi bisogni. L’insegnante deve essere una figura in grado di motivare e gestire le emozioni del bambino, creare un ambiente in cui si possa relazionare, sentirsi accettato e valorizzato attraverso procedimenti idonei per lui, la classe e per l’insegnante stesso.
Trattamento
I metodi per trattare l'ADHD spesso coinvolgono una combinazione di fattori: terapie comportamentali, cambiamenti dello stile di vita, interventi clinico-psicologici e farmaci. Il trattamento può migliorare la condizione a lungo termine ma tuttavia spesso non è in grado di eliminare del tutto gli esiti negativi. Uno studio del 2005 rileva che il trattamento farmacologico unito al focus sui comportamenti sia il metodo più efficace per la cura dell'ADHD. I farmaci utilizzati includono stimolanti, atomoxetina, agonisti alfa-adrenergici e, a volte, antidepressivi. Il trattamento farmacologico produce almeno qualche effetto in circa l'80% dei pazienti. Anche modifiche nella dieta possono essere di beneficio, con prove a sostegno degli acidi grassi liberi e una ridotta esposizione al colorante alimentare. La rimozione di altri alimenti dalla dieta non è attualmente supportata da prove.
Interventi psicologici e comportamentali
Tra gli interventi di carattere comportamentale si può fare riferimento alle cosiddette tecniche di "parent training" che hanno lo scopo di modificare l'ambiente circostante del bambino sia a livello fisico che relazionale: riguarda un insieme di strategie mirate comportamentali da adottare dai genitori che sono volte a promuovere l'emergere di comportamenti migliori da parte dei bambini. I "parent training" si articolano in una sezione di riflessione volta a ridefinire gli standard dei comportamenti negativi assunti dai figli e in una sezione di proposte circa comportamenti ragionati che possono essere adottati dai genitori al fine di cercare di generare atteggiamenti positivi da parte dei bambini. Si prevede poi un'ultima sezione in cui si tende ad applicare a diverse circostanze ciò che è stato proposto durante le sezioni antecedenti.
Uno studio del 2009 conclude che ci sono forti prove circa l'efficacia di terapie centrate sul comportamento nell'ADHD. Le terapie psicologiche usate per trattare il l'ADHD includono interventi psicoeducativi, terapie comportamentali, coaching, psicoterapia cognitivo-comportamentale, mindfulness, terapia familiare, psicoterapia interpersonale, interventi nelle scuole, formazione di abilità sociali e neurofeedback. Anche la terapia familiare ha mostrato di potere essere utilmente usata nella cura dell'ADHD, sebbene tale approccio possa essere difficile in realtà familiari con genitori divorziati. È stato dimostrato che formazione dei genitori e gli interventi educativi sul paziente possono portare a benefici a breve termine. Vi sono pochi studi di alta qualità che provino l'efficacia della terapia familiare per l'ADHD, ma le evidenze dimostrano che simili interventi abbiano risultati migliori rispetto al placebo. Esistono diversi gruppi di sostegno specifici per l'ADHD che hanno la funzione di informare ed aiutare le famiglie a far fronte a questa patologia.
Terapia farmacologica
La terapia farmacologica si è dimostrata quella migliore in termini di costi-benefici unita alle terapie comportamentali negli studi (con follow-up di 14 mesi) che hanno riguardato la cura dell'ADHD. Il trattamento farmacologico di prima scelta è attraverso farmaci stimolanti, tuttavia dei "non stimolanti" come l'atomoxetina (Strattera), la clonidina, la guanfacina e il bupropione (Wellbutrin) possono essere utilizzati come alternativa. I farmaci stimolanti usati sono: metilfenidato (Ritalin, Equasym, Medikinet, Concerta), sali di amfetamina (Adderall), destroamfetamina (Dexedrine) e lisdesamfetamina (Elvanse/Vyvanse). Attualmente solo alcune preparazioni di metilfenidato (Ritalin, Equasym, Medikinet) e atomoxetina sono commercializzate in Italia. Uno studio del 2018 proverebbe l'efficacia e la tollerabilità dei farmaci impiegati nell'ADHD, in particolare dimostrerebbe che le amfetamine sarebbero più appropriate per l’età adulta mentre il metilfenidato per l’età evolutiva.
Il ricorso alla prescrizione di farmaci non è comunque raccomandato per bambini in età pre-scolare poiché non si conoscono gli effetti di lungo periodo di tale terapia in questa fascia di età. L'atomoxetina, per via della mancanza del rischio di abusarne, può essere preferibile in coloro che sono a rischio di fare un uso smodato di stimolanti. Le linee guida su quando vadano utilizzati i farmaci variano da paese a paese, con l'Istituto Nazionale per la Salute e l'Eccellenza nella Cura (NICE) del Regno Unito che ne raccomanda l'uso solo in casi gravi, mentre negli Stati Uniti vengono consigliati in quasi tutti i casi.
Sebbene l'utilizzo degli stimolanti possa portare ad eventi avversi quali psicosi o mania (1,48%, 11 di casi su un campione di 743 pazienti), sono stati evidenziati anche rischi significativi di disturbi del sonno (17,9%), mal di testa (14,4%), dolore addominale (10,7%) e disturbi dell'appetito (31,1%), che in molti casi si sono risolti con la sospensione del farmaco. La terapia farmacologica può essere associata ad un certo numero di gravi reazioni avverse e ad un grande numero di reazioni avverse non gravi, senza che tuttavia resti ancora possibile stimarne con certezza i rischi. Un regolare controllo viene consigliato a coloro che vengono sottoposti ad un trattamento a lungo termine. Di tanto in tanto la terapia stimolante deve essere interrotta per valutare se vi è la necessità. Vi è un potenziale rischio di abuso e dipendenza dai farmaci stimolanti. Tuttavia, mentre le persone con ADHD presentano un aumentato rischio di abuso di sostanze, l'uso degli stimolanti generalmente sembra che possa ridurre questo rischio o che non abbiano alcun effetto su esso. La sicurezza di questi farmaci durante la gravidanza non è chiara.
Interventi dietetici
Una carenza di zinco è stata associata a sintomi di disattenzione e vi sono prove che la sua integrazione possa avvantaggiare chi presenta bassi livelli nel sangue. Anche la deficienza di ferro, magnesio e iodio può avere un effetto sui sintomi dell'ADHD. Vi sono prove circa un beneficio dal supplemento di omega 3.
La terapia farmacologica non viene di solito applicata da sola, ma è accompagnata da altri interventi sulla persona e sulla famiglia.
Età adulta
Molti bambini e ragazzi con ADHD mantengono il disturbo anche in età adulta, mantenendo soprattutto la disattenzione o l'impulsività. Questi comportamenti influiscono sull'educazione, sul lavoro, sulle relazioni e nell'ambito familiare del soggetto. Se un adulto presentava delle disabilità d'apprendimento così come presenti nella fanciullezza e nell'adolescenza, continueranno anche nell'età adulta. Continueranno ad essere presenti anche molti dei problemi emotivi, comportamentali e sociali del passato. Il quadro clinico è maggiormente problematico se il problema non è stato identificato e trattato in età infantile. L'identificazione dell'ADHD in età adulta risulta difficile. Sono essenziali il trattamento farmacologico ed interventi di natura psicosociale. Il counseling di tipo educativo, individuale e di lavoro può risultare di notevole rilevanza. La mancanza di diagnosi o la circostanza di non aver affrontato i problemi spesso correlati all'ADHD comporta come conseguenza un adulto assai poco funzionale e con scarse possibilità di riuscita nella vita.
Tra il 2 e il 5 per cento degli adulti hanno l'ADHD. Circa i due terzi dei bambini/ragazzi con ADHD continuano a presentare la condizione da adulti. Di coloro che continuano ad accusarne i sintomi, circa il 25% presenta un disordine pieno e il 75% ne "esce" parzialmente. La maggior parte degli adulti rimane non trattata e molti di essi intraprendono una vita disordinata e fanno uso di droghe e alcol come meccanismo di coping. Altri problemi possono includere una difficoltà di relazione e di lavoro e un aumento del rischio di attività criminali. Altre patologie inerenti alla salute mentale e che si possono riscontrare negli adulti con ADHD comprendono: depressione, disturbi d'ansia e difficoltà di apprendimento.
Alcuni sintomi di ADHD negli adulti differiscono da quelli osservati nei bambini. Mentre i bambini con ADHD possono presentare un'attività fisica eccessiva, gli adulti possono sperimentare l'incapacità di rilassarsi o parlare eccessivamente in alcuni contesti sociali. Gli adulti con ADHD possono avviare rapporti impulsivamente, mostrano un comportamento di continua ricerca ed essere irascibili. Comportamenti di dipendenza, come l'abuso di sostanze e il gioco d'azzardo sono comuni. I criteri del DSM-IV sono stati criticati per non essere appropriati per la popolazione adulta. I criteri diagnostici del DSM-5 sono stati migliorati per quanto riguarda la valutazione dell'ADHD in età adulta.
In Italia, risulta difficile per un adulto accedere alle cure. Questo è dovuto al fatto che l'unico farmaco autorizzato in età adulta sia l'atomoxetina (Strattera). La somministrazione di metilfenidato è infatti consentita solo ai pazienti minorenni. L'unica possibilità per riceverlo da adulti, è tramite una prescrizione off-label. Per la diagnosi e il trattamento ci si può rivolgere ad uno dei centri per adulti.
Alto quoziente intellettivo
La diagnosi di ADHD e l'importanza del suo impatto su chi ha un alto quoziente intellettivo (QI) è controversa. La maggior parte degli studi ha riscontrato alterazioni simili indipendentemente dal QI, con alti tassi di ripetizione e difficoltà sociali. Inoltre, più della metà delle persone con alto quoziente intellettivo che presentano l'ADHD hanno sviluppato anche un disturbo depressivo maggiore o un disturbo oppositivo-provocatorio ad un certo punto della loro vita. Il disturbo d'ansia generalizzato, il disturbo d'ansia da separazione e la fobia sociale sono ulteriori condizioni comuni. Bambini, adolescenti e adulti con alto quoziente intellettivo possono avere una non corretta misura del proprio livello di intelligenza nel corso di una valutazione standard e quindi possono richiedere analisi più complete.
Storia
La prima descrizione ad oggi conosciuta di sintomi attribuibili ad un disturbo dell'attenzione (o disturbo da deficit di attenzione) è stata fatta nel 1775 da Melchior Adam Weikard, medico e filosofo tedesco nel suo libro Der Philosophische Arzt ("Il Medico Filosofo"). Sir Alexander Crichton, nel libro An inquiry into the nature and origin of meal derangement scritto nel 1798, la definiva "irrequietezza mentale". Il disturbo da deficit di attenzione/iperattività (DDAI) è stato descritto anche nel 1902 da George Still. La terminologia utilizzata per descrivere la condizione è cambiata nel tempo: nella prima edizione del Manuale diagnostico e statistico dei disturbi mentali - DSM-I (1952) si definiva "disfunzione cerebrale minima", nel DSM-II (1968) prese invece il nome di "reazione ipercinetica nell'infanzia", il DSM-III (1980) la definiva "disturbo da deficit di attenzione (DDA), con o senza iperattività". Questa terminologia è stata cambiata nel 1987 con il DSM-III mentre il DSM-IV nel 1994 ha suddiviso la diagnosi in tre sottotipi: tipo inattentivo, tipo iperattivo/impulsivo e tipo combinato.
L'uso di psicostimolanti per curare la condizione è stato descritto per la prima volta nel 1937. Nel 1930, la miscela di benzedrina e anfetamine è stato il primo farmaco approvato per il trattamento del ADHD negli Stati Uniti. Il metilfenidato è stato introdotto nel 1950, e la destroamfetamina nel 1970
Negazionismo del disturbo
|
«Le opinioni di un gruppetto di dottori non esperti che affermano che l'ADHD non esiste sono poste a confronto con le consolidate opinioni scientifiche che affermano il contrario, come se entrambe le opinioni potessero godere eguali meriti. Tali tentativi alla fine danno all'opinione pubblica la sensazione che vi sia un sostanziale disaccordo scientifico sul fatto che l'ADHD sia un disturbo reale. Infatti, non esiste affatto tale disaccordo almeno non più di quanto ve ne sia sul fatto che il fumo possa causare il cancro o che il virus dell'HIV causi l'AIDS.» |
| (prof. Russel A. Barkley) |
L'esistenza del disturbo, la diagnosi e la terapia sono oggetto di negazionismo scientifico. Sono messe in dubbio:
- l'esistenza del disturbo che viene negata con argomentazioni pseudoscientifiche e che viene presentata come un caso di disease mongering.
- il metodo diagnostico e le comorbilità. Viene criticato il fatto che i criteri di accertamento del disturbo, redatti dal manuale diagnostico e statistico dei disturbi mentali (DSM), hanno conosciuto, nelle varie riedizioni, modifiche sostanziali quanto generali.
- la sovradiagnosi del disturbo negli USA, in relazione agli altri paesi del mondo, peraltro smentita dagli studi.
- la supposta sovraprescrizione di metilfenidato; tale problema in realtà riguarda solo gli USA, dove si afferma che ci sarebbe un consumo superiore a quanto previsto dalle statistiche, affermazione smentita dagli studi.
- la negazione dell'efficacia della terapia farmacologica.
Di fatto in ambito scientifico non esistono dubbi sull'esistenza del disturbo, né sulla terapia farmacologica mediante metilfenidato (oggetto di numerosi studi). Le critiche vengono da parte di associazioni e comitati pseudoscientifici, taluni dei quali si rifanno al pensiero antipsichiatrico, che vertono sull'opportunità della psicoterapia in luogo della terapia farmacologica. Secondo queste posizioni, il rapporto rischio/beneficio sarebbe da preferire al rapporto costo/beneficio, e gli specialisti dovrebbero essere messi nella condizione di perfezionare una più accurata diagnosi differenziale.
Le controversie generali circa l'ADHD hanno coinvolto taluni medici, psicologi, insegnanti, politici, genitori e i media, con opinioni riguardo all'ADHD che spaziano da coloro che la ritengono correttamente un disturbo neuropsicologico, con accertate basi genetiche e fisiologiche a coloro che non negano la sua esistenza come disturbo ma sostengono che si tratti di comportamenti anomali nell'ambito, per esempio, di un problema educativo o affettivo di un bambino semplicemente troppo vivace, sebbene si sottolinei che "la troppa vivacità" non è sintomo di ADHD, ma si parla invece di iperattività ovvero di un bambino estremamente ingestibile, impulsivo e con un controllo inadeguato dell'attività motoria.
Il negazionismo ideologico
Posizioni critiche sull'esistenza dell'ADHD vengono da parte di movimenti che rifiutano a priori l'esistenza del concetto di disturbo psichiatrico, contestando la scientificità della psichiatria/psicologia e contestando la validità degli psicofarmaci. Esempi di tali movimenti sono Scientology, l'antipsichiatria e la cifrematica.
Associazioni e campagne
Scientology supporta campagne contro l'esistenza dell'ADHD e contro le relative cure farmacologiche.
In riferimento al presunto rischio di sovradiagnosi, diverse associazioni discutono la nosografia del disturbo: come Pensare Oltre che contesta l'esistenza della malattia, e Giù le mani dai bambini che pur riconoscendo l'esistenza del disturbo, ne contesta l'origine neurobiologica, criticando l'approccio farmacologico. Forti critiche provengono anche dal Comitato dei cittadini per i diritti umani, che assieme a Pensare Oltre, si è fatto portatore di campagne coerenti con la posizione sostenuta da Scientology di cui sono un'emanazione. Diversa la posizione dell'Associazione Italiana Famiglie ADHD, che si batte per il recepimento del punto di vista scientifico sul disturbo.
Gestione del disturbo in Italia
L'8 marzo 2007 l'Agenzia Italiana del Farmaco ha autorizzato l'uso di tali presidi terapeutici anche in Italia. I farmaci devono rientrare nell'ambito di un programma di terapia multimodale monitorato dal Registro nazionale tenuto dall'Istituto Superiore di Sanità.
In Italia i bambini e gli adolescenti in cura, all'aprile 2010, sono circa 1600 (dato cumulativo).
Bibliografia
- Cesare Cornoldi, Iperattività e autoregolazione cognitiva: cosa può fare la scuola per il disturbo da deficit di attenzione/iperattività, Trento, Edizioni Centro Studi Erickson, 2015, ISBN 9788879464055.
- Annette U. Rickel e Ronald T. Brown, Disturbo da deficit di attenzione/iperattività: nei bambini e negli adulti, Firenze; Milano, Giunti, 2012, ISBN 9788809770232.
- Saverio Fontani, Il disturbo da deficit di attenzione con iperattività: strumenti per la diagnosi, l'intervento e l'integrazione scolastica, in Scienze dell'educazione, Pisa, ETS, 2011, ISBN 9788846727947.
- (EN) Russell A. Barkley, Attention-deficit hyperactivity disorder: a clinical workbook, New York, The Guilford press, 1991, ISBN 9780898626032.
Voci correlate
Altri progetti
Altri progetti
-
 Wikiquote contiene citazioni di o su disturbo da deficit di attenzione e iperattività
Wikiquote contiene citazioni di o su disturbo da deficit di attenzione e iperattività
-
 Wikimedia Commons contiene immagini o altri file su disturbo da deficit di attenzione e iperattività
Wikimedia Commons contiene immagini o altri file su disturbo da deficit di attenzione e iperattività
Collegamenti esterni
- (EN) Disturbo da deficit di attenzione/iperattività, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- Sito ufficiale di informazioni cliniche e scientifiche dell'Istituto Superiore di Sanità sull'ADHD - con sezione di informazioni di supporto, su iss.it. URL consultato il 16 settembre 2006 (archiviato dall'url originale il 9 dicembre 2006).
- Sito dell'associazione dei genitori di bambini ADHD con informazioni utili, su aifaonlus.it.
- (EN) Sito di informazioni del National Resource Center on AD/HD, su help4adhd.org.
- Portale del comitato "Giù le Mani dai Bambini", su giulemanidaibambini.org.
- Sito dell'Associazione Italiana Disturbi dell'Attenzione e Iperattività con informazioni per genitori e insegnanti, su aidaiassociazione.com.
| Controllo di autorità | Thesaurus BNCF 49544 · LCCN (EN) sh85063661 · GND (DE) 4525885-5 · BNF (FR) cb14519880n (data) · J9U (EN, HE) 987007536186305171 |
|---|