
Disturbo depressivo
| Disturbo depressivo | |
|---|---|
 | |
| Specialità | psichiatria |
| Eziologia | genetica e fattori ambientali |
| Classificazione e risorse esterne (EN) | |
| OMIM | 608520 e 608691 |
| MeSH | D003865 |
| MedlinePlus | 003213 |
| eMedicine | 286759 |
| Sinonimi | |
| Depressione clinica Depressione maggiore Depressione unipolare Disturbo unipolare Depressione ricorrente | |
Il disturbo depressivo maggiore, noto anche come depressione clinica, depressione maggiore, depressione endogena, depressione unipolare, disturbo unipolare o depressione ricorrente (nel caso di ripetuti episodi) è una patologia psichiatrica o disturbo dell'umore, caratterizzata da episodi di umore depresso accompagnati principalmente da una bassa autostima e perdita di interesse o piacere nelle attività normalmente piacevoli (anedonia). Questo gruppo di sintomi (sindrome) è stato identificato, descritto e classificato come uno dei disturbi dell'umore nell'edizione del 1980 del Manuale diagnostico e statistico dei disturbi mentali edito dall'American Psychiatric Association.
È una malattia invalidante che coinvolge spesso sia la sfera affettiva che cognitiva della persona, influendo negativamente in modo disadattivo sulla vita sociale, sullo studio, sulle abitudini alimentari, sul sonno e sulla salute fisica, con forte impatto dunque sullo stile di vita e la qualità della vita in generale. La diagnosi si basa sulle esperienze auto-riferite dal paziente, sul comportamento riportato da parenti o amici e su un esame dello stato mentale. Non esiste attualmente un test di laboratorio per la sua diagnosi. Il momento più comune di esordio è tra i 20 e i 30 anni, con un picco tra i 30 e i 40 anni.
Tipicamente i pazienti sono trattati con farmaci antidepressivi e spesso, in maniera complementare, anche con la psicoterapia. L'ospedalizzazione può essere necessaria quando vi è un auto-abbandono o quando esiste un significativo rischio di danno per sé o per gli altri. Il decorso della malattia è molto variabile: da un episodio unico della durata di alcune settimane fino a un disordine perdurante per tutta la vita con ricorrenti episodi di depressione maggiore.
La comprensione della natura e delle cause della depressione si è evoluta nel corso dei secoli, anche se è tuttora considerata incompleta. Le cause proposte includono fattori psicologici, psicosociali, ambientali, ereditari, evolutivi e biologici. Un uso a lungo termine e l'abuso di alcuni farmaci e/o sostanze è noto per causare e peggiorare i sintomi depressivi. La maggior parte delle teorie biologiche si concentrano sui neurotrasmettitori monoamine come la serotonina, la norepinefrina e la dopamina, che sono naturalmente presenti nel cervello per facilitare la comunicazione tra le cellule nervose. In Italia la depressione colpisce più di 2,8 milioni di persone secondo l'Istat, circa il 5,4% delle persone con più di 15 anni.
Indice
- 1 Storia
- 2 Descrizione
- 3 Epidemiologia
- 4 Eziologia
- 5 Diagnosi
- 6 Trattamento
- 7 Prevenzione
- 8 Prognosi
- 9 Società e cultura
- 10 Note
- 11 Bibliografia
- 12 Altri progetti
- 13 Collegamenti esterni
Storia

Nell'antichità il medico greco Ippocrate di Coo descrisse la condizione di melanconia (in greco μελαγχολία melancholìā, ossia, letteralmente, la bile nera, l'atrabile della teoria umorale, il cui eccesso nel corpo si credeva causa di tale stato d'animo) come una malattia distinta con particolari sintomi mentali e fisici, caratterizzando tutte le «paure e scoraggiamenti, se durano a lungo» come sintomatici di essa. Questa descrizione è simile al concetto che si attribuisce alla depressione oggigiorno, tuttavia più ampio, in cui sono stati inclusi un raggruppamento di sintomi di tristezza, sconforto e scoraggiamento, spesso paura, rabbia, deliri e ossessioni.
Il termine "depressione" è stato derivato dal verbo latino "deprimere", che significa "premere verso il basso". Fu utilizzato fin dal XIV secolo e nel 1665 l'autore inglese Richard Baker lo utilizza nella sua Cronaca dei re d'Inghilterra per far riferimento a qualcuno che ha "una grande depressione di spirito". Anche Samuel Johnson gli attribuisce un simile significato, nel 1753. Il termine viene utilizzato anche nel campo della fisiologia e dell'economia. Un primo utilizzo come riferimento a un sintomo psichiatrico, fu per opera dello psichiatra francese Louis Delasiauve nel 1856 e, a partire dal 1860, il termine compare nei dizionari medici per far riferimento a un abbassamento fisiologico e metaforico della funzione emotiva.
Anche se "melanconia" è rimasto termine dominante nella diagnostica, il termine "depressione" è cresciuto d'utilizzo nei trattati di medicina, e lo psichiatra tedesco Emil Kraepelin potrebbe essere stato il primo a usarlo come termine generale, facendo riferimento ai diversi tipi di malinconia come stati depressivi.
Sigmund Freud nei suoi scritti Lutto e melanconia del 1917 paragonò lo stato di melanconia al lutto. Teorizzò che la perdita di un "oggetto", come ad esempio la perdita per morte o dell'interruzione di un rapporto amoroso si traduce in una perdita del "soggetto" e l'individuo depresso ha identificato con l'oggetto di affetto attraverso un inconscio processo narcisistico chiamato "investimento libidico dell'ego". Il risultato di tale perdita comporta gravi sintomi malinconici più profondi del lutto, non solo il mondo esterno viene visto negativamente, ma l'Io stesso viene compromesso. Il declino della percezione di sé da parte del paziente si rivela nella convinzione della sua colpa e della propria inferiorità e indegnità. Egli ha anche sottolineato che le prime esperienze di vita siano un fattore predisponente.
La prima versione del Manuale diagnostico e statistico dei disturbi mentali (DSM-I, 1952) parlava di "reazione depressiva", mentre il DSM-II (1968) di "nevrosi depressiva", definita come una reazione eccessiva al conflitto interno o a un evento identificabile. Esso includeva anche la psicosi maniaco-depressiva tra i maggiori disturbi affettivi.
A metà del XX secolo, i ricercatori hanno ipotizzato che la depressione fosse causata da uno squilibrio chimico nei neurotrasmettitori del cervello, una teoria basata sulle osservazioni fatte nel 1950 sugli effetti della reserpina e dell'isoniazide nel modificare i livelli dei neurotrasmettitori della famiglia delle monoamine che riguardano i sintomi depressivi.
Il termine "disturbo depressivo maggiore" è stato introdotto da un gruppo di medici statunitensi a metà degli anni settanta come parte delle proposte di criteri diagnostici basati su modelli di sintomi (chiamati "Research Diagnostic Criteria", strutturati sulla base dei precedenti "criteri di Feighner"), che poi hanno costituito il DSM-III del 1980. Per mantenere la coerenza, l'ICD-10 utilizza gli stessi criteri, con modifiche solo minori, ma utilizzando la soglia diagnostica riportata nel DSM per segnare un episodio depressivo lieve, con l'aggiunta di categorie soglia più elevate per episodi moderati e gravi.
Descrizione
Segni e sintomi
La depressione fa parte dei disturbi dell'umore, insieme ad altre patologie come la mania e il disturbo bipolare. Essa può assumere la forma di un singolo episodio transitorio (si parlerà quindi di episodio depressivo) oppure di un vero e proprio disturbo (si parlerà quindi di disturbo depressivo). L'episodio o il disturbo depressivo sono a loro volta caratterizzati da una maggiore o minore gravità. Quando i sintomi sono tali da compromettere l'adattamento sociale si parlerà di disturbo depressivo maggiore, in modo da distinguerlo da depressioni minori che non hanno gravi conseguenze e spesso sono normali reazioni a eventi della vita con risoluzione in tempi brevi.
L'episodio depressivo maggiore è caratterizzato da sintomi che durano almeno due settimane causando una compromissione significativa del funzionamento sociale, lavorativo o di altre aree importanti. Essa si manifesta attraverso una vasta serie di sintomi, variabili da paziente a paziente e generalmente presenti quasi ogni giorno. Fra i principali si segnalano:
- Umore depresso per la maggior parte del giorno (es. tristezza, melanconia accentuate e persistenti).
- Marcata diminuzione o perdita di interesse o piacere per tutte, o quasi tutte, le attività per la maggior parte del giorno, (anedonia o apatia).
- Agitazione o rallentamento psicomotorio.
- Affaticabilità, perdita o mancanza di energia/slancio vitale o prostrazione fisica (astenia).
- Disturbi d'ansia (es. attacchi di panico o preoccupazioni eccessive e persistenti).
- Insonnia o ipersonnia.
- Significativa perdita di peso, in assenza di una dieta, o significativo aumento di peso, oppure diminuzione o aumento dell'appetito (iperfagia).
- Disturbi psicosomatici (es. gastriti, mal di testa, dorsopatia, dolori vari ecc.).
- Diminuzione o perdita di motivazioni personali, capacità di pensare, concentrarsi, risolvere problemi, prendere iniziative, decisioni, agire (rallentamento ideativo, inerzia, svogliatezza o abulia) e pianificare il proprio futuro (sintomi cognitivi).
- Tendenza all'isolamento, alla solitudine, alla sedentarietà, scarsa cura di sé e autoabbandono con diminuzione dei rapporti sociali e affettivi (sintomi affettivi).
- Sentimenti di inquietudine, impotenza, rassegnazione, autosvalutazione (es. diminuzione di autostima), inutilità, sfiducia, delusione costante, pessimismo sul futuro, vittimismo, negativismo sul presente, perdita di senso di vivere, senso di vuoto, tendenza al pianto, fino a senso di fallimento, sconforto o disperazione oppure sentimenti eccessivi o inappropriati di colpa, recriminazione, risentimento e rimuginazione (fino a casi limite di angoscia e deliri con distacco dalla realtà).
- Ricorrenti pensieri di morte, ricorrente ideazione suicida senza elaborazione di piani specifici, l'elaborazione di un piano specifico per commetterlo oppure un tentativo di metterlo in atto.
- Disturbi alimentari.
I sintomi non sono necessariamente tutti presenti ma per parlare di episodio depressivo maggiore è necessaria la presenza di almeno cinque dei sintomi sopra elencati, presenti quasi ogni giorno, per almeno due settimane. La sintomatologia può variare da paziente a paziente e in genere ha un decorso lento, insidioso e tendente ad aggravarsi nel tempo se non trattato tempestivamente.
Nella maggior parte dei casi la depressione si configura come disturbo depressivo maggiore: nel 50-60% dei casi un episodio depressivo maggiore sarà seguito da un ulteriore episodio depressivo, portando quindi al disturbo depressivo ricorrente. L'episodio depressivo non trattato ha una durata media di sei-otto mesi ed è caratterizzato, nella maggior parte dei casi, da una graduale remissione. Talvolta può permanere una sintomatologia depressiva residua: si parlerà in tal caso di remissione parziale dell'episodio.
Un paziente che sperimenta un episodio depressivo maggiore mostra un umore molto basso, che pervade tutti gli aspetti della vita, e l'incapacità di provare piacere nelle attività che in precedenza gli suscitavano godimento (anedonia). Le persone depresse possono apparire preoccupate, avere pensieri e sentimenti di inutilità, senso di colpa inappropriato o rammarico, impotenza, disperazione e odio di sé. Nei casi più gravi, possono avere sintomi di psicosi: questi comprendono deliri o, seppur meno, allucinazioni, di solito spiacevoli. Altri sintomi includono scarsa concentrazione e memoria (in particolare in quelli con caratteristiche melanconiche o psicotiche), ritiro sociale e dalle attività, riduzione del desiderio sessuale, pensieri di morte o di suicidio, comportamenti di autolesionismo (tagli, bruciature). L'insonnia è comune tra i depressi: nel caso tipico si sveglia molto presto e non riesce a riaddormentarsi. L'insonnia colpisce almeno l'80% delle persone depresse, anche se può essere presente anche l'ipersonnia. Alcuni farmaci antidepressivi possono causare insonnia per il loro effetto psicostimolante.
Un soggetto depresso può riferire più sintomi quali stanchezza, mal di testa o problemi digestivi. Secondo i criteri dell'Organizzazione mondiale della sanità, i disturbi fisici sono il problema più comune che si presenta nei Paesi in via di sviluppo. L'appetito diminuisce spesso, con conseguente perdita di peso, meno spesso può aumentare. La famiglia e gli amici possono notare che il comportamento diventi sia agitato sia letargico. Le persone anziane depresse possono avere problemi cognitivi di recente insorgenza, come ad esempio la perdita di memoria e un rallentamento più evidente dei movimenti. La depressione spesso coesiste con disturbi fisici più comuni tra gli anziani, come ictus, malattie cardiovascolari, malattia di Parkinson e broncopneumopatia cronica ostruttiva.
I bambini depressi spesso mostrano un umore irritabile oppure uno stato d'animo depresso, ed evidenziano sintomi che variano a seconda dell'età e della situazione: la maggior parte perde interesse per la scuola e mostra un calo nel rendimento. Essi possono essere descritti come aderenti, esigenti, dipendenti o insicuri. La diagnosi può essere ritardata o non fatta quando i sintomi vengono interpretati come sbalzi d'umore normale. La depressione può anche coesistere con la sindrome da deficit di attenzione e iperattività (ADHD), complicando così la diagnosi e il trattamento di entrambe.
La depressione maggiore influenza in modo significativo l'ambito familiare di chi ne soffre, così come le sue relazioni personali, di lavoro o la vita scolastica, le abitudini del sonno e di alimentazione e la salute in generale. Il suo impatto sulla vita e sul suo benessere è stato paragonato a quello di patologie croniche come il diabete.
Classificazione
Nel manuale diagnostico dei disturbi mentali (DSM V), si parla generalmente di depressione atipica facendo riferimento a quei casi di depressione che non rispettano i classici criteri diagnostici. Esistono, infatti, diverse forme di depressione: una primaria classificazione delle forme depressive (non quella del DSM) è la seguente:
- Depressione reattiva: depressione dovuta a un evento scatenante come un lutto, una separazione, un fallimento, una delusione sentimentale/professionale, la perdita del lavoro, una violenza psicofisica, una truffa, ecc., i cui sintomi però si dimostrano eccessivamente intensi e prolungati rispetto alla causa scatenante. Al suo interno si possono collocare i "disturbi dell'adattamento" e le "reazioni da lutto" o perdita/abbandono. La depressione reattiva è un tipo di depressione clinica che generalmente dura diversi mesi. La differenza principale tra la depressione maggiore e la depressione reattiva non è nella durata ma risiede nella causa: quando la causa scatenante è il lutto o un divorzio, per la causa scatenante la depressione reattiva è anche nota come "depressione da separazione".
- Depressione endogena: non riconducibile a eventi scatenanti consci o semiconsci come nel caso della depressione reattiva, ma a cause genetico-biologiche o inconsce presenti nella personalità del paziente. Un altro esempio di depressione endogena è costituito dalla depressione mascherata.
- Depressione psicotica: è una forma grave di depressione in cui ai sintomi depressivi si associano quelli tipici delle psicosi come ad esempio deliri.
- Depressione ansiosa: è una forma in cui il disturbo dell'umore si accompagna all'ansia (ad es. attacchi di panico).
- Distimia (o disturbo distimico): presenza di umore cronicamente depresso, per un periodo di almeno due anni. In questo caso i sintomi depressivi, nonostante la loro cronicità, sono meno gravi e non si perviene mai a un episodio depressivo maggiore.
- Disturbo dell'adattamento: è conseguenza di uno o più fattori stressanti e si manifesta in genere entro tre mesi dall'inizio dell'evento con grave disagio psicologico e compromissione sociale. Solitamente eliminato il fattore di stress, tale depressione scompare entro sei mesi.
- Depressione post-partum: disturbo dell'umore che colpisce il 10-20% delle donne nel periodo immediatamente successivo al parto. Nelle prime settimane dopo il parto, si preferisce parlare di baby blues, disturbo piuttosto diffuso e che non necessariamente si trasforma in depressione post-partum.
- Depressione mascherata: si manifesta principalmente con sintomi cognitivi, somatici o comportamentali, a dispetto di quelli affettivi. In realtà vengono semplicemente amplificati aspetti non affettivi della depressione. Da un punto di vista diagnostico e clinico, la depressione mascherata era in voga tra il 1925 e il 1980. Oggi, nell'autorevole ICD-10 (Classificazione Statistica Internazionale delle Malattie e dei Problemi Sanitari Correlati) appare come "depressione con sintomi somatici" mentre è assente del tutto dal Manuale Diagnostico e Statistico dei Disturbi Mentali. Si tratta di una forma di "depressione endogena" in cui disagi psicologici si riflettono sul piano fisico dando vita a una serie di sintomi psicosomatici che non comprendono i classici sintomi causati dalla depressione.
-
Depressione secondaria: depressione dovuta ad altre malattie psichiatriche, malattie neurologiche, organiche o a farmaci. Spesso infatti molte malattie o sindromi mostrano, in virtù dell'unità psicofisica, come primi sintomi o sintomi associati variazioni del tono dell'umore, fra le quali:
- problemi psichiatrici quali disturbi d'ansia, sindrome da deficit di attenzione e iperattività, disturbo ossessivo compulsivo, nevrastenia, sindrome da fatica cronica, sindrome da burnout, disturbo post traumatico da stress, anoressia, disturbi di personalità, schizofrenia. I sintomi d'ansia possono avere un grande impatto sul disturbo depressivo, con recupero ritardato, aumento del rischio di recidiva, disabilità più significativa e un aumento di tentativi di suicidio. Il neuroendocrinologo statunitense Robert Sapolsky sostiene allo stesso modo che il rapporto tra stress, ansia e depressione può essere misurato e dimostrato biologicamente;
- disturbi neurologici (encefalopatia, ictus, trauma cranico, epilessia, sclerosi multipla, cisticercosi) e neurodegenerativi (demenze, aterosclerosi, malattia di Alzheimer, malattia di Parkinson, malattia di Huntington), malattia di Wilson, saturnismo;
- disturbi del sistema endocrino (endocrinopatie quali cretinismo, ipotiroidismo, ipertiroidismo, ipoparatiroidismo, iperparatiroidismo, deficit di testosterone o ipogonadismo, malattia di Cushing, malattia di Addison);
- disturbi del metabolismo (ipoglicemia, ipovitaminosi (es. deficit di vitamina D, pellagra, ecc.), alterazione degli elettroliti come l'ipocalcemia e l'ipomagnesemia, errori congeniti del metabolismo (es. fenilchetonuria), ipocolesterolemia);
- disturbi dell'apparato digerente (celiachia, colite, disbiosi, parassitosi, malattia di Crohn, malattie da malassorbimento, encefalopatia epatica);
- patologie cardiache (scompenso cardiaco e infarto del miocardio);
- patologie respiratorie (malattie raffreddamento (es. rinite e sinusite), broncopneumopatia cronica ostruttiva, enfisema e tubercolosi);
- altre patologie: anemia, malattie veneree, lupus eritematoso sistemico, sindrome nefrosica, malattia di Wilson, malattia di Lyme, tumori, balbuzie;
- derivante da cattivi stili di vita: privazione del sonno, deprivazione sensoriale, dieta ipocalorica o cattiva alimentazione, malnutrizione, stile di vita sedentario, abuso di alcol e fumo, intossicazione da metalli pesanti, uso di alcuni fitofarmaci.
Infine, fra gli altri disturbi dell'umore che includono sintomi depressivi, si possono citare la disforia (un'alterazione dell'umore con caratteristiche depressive contrassegnate da agitazione e irritabilità) e i disturbi bipolari, ossia quelle patologie dove vi è alternanza di episodi depressivi maggiori o minori con episodi maniacali o ipomaniacali.
Comorbilità
- La depressione maggiore è spesso presente nella dipendenza dal cibo.
- Si riscontra un aumento dei tassi di abuso di alcool e di assunzione di altre droghe e in particolare è più frequente la dipendenza.
- Il dolore è presente nel 65% dei pazienti depressi, infatti un gran numero di pazienti con dolore cronico soffre di depressione: la diagnosi è spesso ritardata o non viene formulata, e completamente fraintesa.
- La depressione si associa a un aumento del rischio di 1,5 a 2 volte di malattie cardiovascolari, poiché tali pazienti spesso fumano, sono obesi e meno propensi a seguire le modifiche dello stile di vita raccomandate.
- I pazienti colpiti da ictus soffrono di problemi depressivi in percentuali variabili dal 25 al 50%, ciò si riscontra in particolare in giovani adulti e nelle donne. Il trattamento precoce della depressione post-ictus potrà influire in modo positivo sul recupero del paziente dall'evento neurologico.
- Come già detto vi è una forte correlazione tra la malattia di Parkinson e la depressione: in uno studio, seppur limitato, effettuato su 122 pazienti parkinsoniani si è rilevato che oltre il 50% di loro rientravano nei criteri di disturbo depressivo maggiore secondo il DSM-IV; i pazienti presentavano i sintomi di anedonia, apatia e negatività. Vi è indicazione, in questi casi, al trattamento sia farmacologico sia psicoterapico.
Epidemiologia

Dal punto di vista epidemiologico la depressione è la prima causa di disfunzionalità nei soggetti tra i 14 e i 44 anni di età, precedendo patologie quali le malattie cardiovascolari e le neoplasie. La depressione e la distimia sono maggiormente presenti nelle donne in un rapporto di due a uno rispetto agli uomini, ma solo dopo l'età puberale.
Il tasso di prevalenza del disturbo depressivo maggiore in età prescolare è attorno allo 0,3%; valore che tende a salire con l'età, arrivando al 2-3% in età scolare e al 6-8% in età adolescenziale. Secondo il DSM IV la prevalenza del disturbo depressivo maggiore in età adulta è del 10-25% nelle donne e del 5-12% negli uomini, mentre quella del disturbo distimico è nel complesso del 6%.
La probabilità di avere un episodio depressivo maggiore entro i 70 anni è del 27% negli uomini e del 45% nelle donne: cifre che dimostrano in modo chiaro l'ampia diffusione di questa patologia. Peraltro sin dal 1940, nei paesi industrializzati, vi è un trend all'aumento della prevalenza di tale disturbo e un abbassarsi dell'età media d'insorgenza.
Molti studi dimostrano anche una continuità della depressione lungo l'intero arco di vita, infatti circa l'80% dei bambini con disturbo depressivo tende a presentare la stessa patologia anche in età adulta, oltre al fatto che un disturbo depressivo precoce possa rappresentare un fattore di rischio per la comparsa di patologie come il disturbo bipolare o l'abuso di sostanze.
Secondo l'Organizzazione mondiale della sanità la depressione colpisce 322 milioni di persone nel mondo e, quindi, è un'importante causa di disabilità planetaria, con un aumento del 18% di depressi stimato tra il 2005 e il 2015. Si tratta di una patologia mentale in crescita che, secondo il WHO, è attualmente sottostimata. Anche per questo l'ONU ha deciso di dedicare a questa patologia mentale una Giornata mondiale della salute. Inoltre, bisogna tenere conto del fatto che la depressione può avere delle complicanze (ad esempio una scarsa aderenza alle terapie prescritte dai medici specialisti) che, a loro volta, possono peggiorare la sindrome depressiva. Esiste, comunque, un test internazionale articolato in nove domande che consente di fare una prima diagnosi di depressione.
Secondo ricerche epidemiologiche recenti, l'incidenza di stati depressivi è correlata anche con l'eventuale presenza di allergie alimentari o intolleranze come la celiachia.
La depressione maggiore è attualmente la principale causa di malattia in Nord America e in altri paesi ad alto reddito e la quarta causa di disabilità in tutto il mondo. L'Organizzazione mondiale della sanità prevede che nel 2030 possa essere la seconda causa di malattia in tutto il mondo dopo l'HIV.
In Italia la depressione colpisce più di 2,8 milioni di persone, secondo l'Istat, circa il 5,4% delle persone con più di 15 anni. Coloro che ne hanno sofferto nel corso del 2015 e siano 1,3 milioni (2,5%) coloro che hanno presentato i sintomi della depressione maggiore nelle due settimane precedenti l’intervista.
Rispetto alla media dei paesi europei, in Italia la depressione è meno diffusa tra gli adulti e tra i 15-44enni (1,7% contro 5,2% media Ue28) mentre per gli anziani lo svantaggio è di 3 punti percentuali. Si stima che il 7% della popolazione oltre i 14 anni (3,7 milioni di persone) abbia sofferto nell’anno di disturbi ansioso-depressivi.
Eziologia
Le cause che portano alla depressione sono ancora oggetto di studio. Inizialmente vi erano due correnti di pensiero, una che attribuiva maggiore importanza alle cause biologiche e genetiche, l'altra a quelle ambientali e psicologiche. Oggi i dati disponibili suggeriscono che la depressione sia una combinazione di tutti questi fattori.
Fattori genetici e familiari
Gli studi sui gemelli monozigoti e dizigoti e sui soggetti adottati hanno dimostrato una certa ereditabilità dei disturbi depressivi, anche se in modo meno consistente rispetto al disturbo bipolare. Il tasso di ereditabilità per i sintomi depressivi si attesta attorno al 76%. La depressione, come molte altre malattie psichiatriche, non segue un modello di trasmissione diretta, bensì un modello dove sono coinvolti più geni. L'ereditarietà è comunque meno probabile per le forme di depressione lievi, mentre sembra incidere più fortemente nelle depressioni a esordio precoce: il 70% dei bambini depressi hanno, infatti, almeno un genitore che presenta un disturbo dell'umore.
Questo dato può essere secondario al fatto che un genitore depresso instaura una relazione sfavorevole con il proprio figlio, già geneticamente vulnerabile, il che aumenta la probabilità per il piccolo di sviluppare un disturbo dell'umore.
Uno studio pubblicato su Biological Psychiatry nel 2013 dimostra che la stabilizzazione clinica viene raggiunta solo da un terzo dei pazienti trattati. Gli esperti dell'Istituto di Psichiatria del King's College di Londra, hanno analizzato campioni di DNA provenienti da 2 799 soggetti in terapia con antidepressivi per il trattamento del disordine depressivo maggiore, evidenziando che il 42% delle differenze individuali nella risposta ai farmaci erano dovuti a un tratto complesso con sostanziale contributo di un gran numero di comuni varianti genetiche, ognuna capace di produrre un piccolo effetto.
Fattori biologici
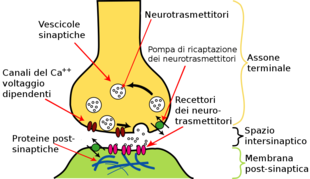
Dei circa trenta neurotrasmettitori che sono stati identificati, i ricercatori ne hanno correlati tre tra la loro funzione e lo sviluppo della depressione. Questi sono la serotonina, la noradrenalina e la dopamina. Gli antidepressivi influenzano il bilancio complessivo di questi tre neurotrasmettitori all'interno delle strutture del cervello che regolano le emozioni, le reazioni allo stress, il sonno, l'appetito e la sessualità.
Una delle prime indicazioni che la depressione avesse anche delle basi biologiche si ebbe negli anni cinquanta. Durante quel periodo venne introdotto un farmaco, la reserpina, utilizzato per controllare la pressione sanguigna, che però aveva ingenti effetti collaterali, tra cui l'insorgenza di depressione nel 20% dei pazienti. Tale farmaco diminuiva la quantità di due neurotrasmettitori appartenenti alla famiglia delle monoammine: la serotonina e la noradrenalina. In seguito fu scoperto che un altro farmaco, utilizzato per curare la tubercolosi (l'isoniazide), provocava un miglioramento dell'umore. Questo farmaco, al contrario della reserpina, inibiva la monoaminossidasi, cioè quell'enzima che elimina la noradrenalina e la serotonina, provocando cioè un aumento di tali neurotrasmettitori. Divenne chiaro come la depressione, e l'umore in generale, fossero legati ai livelli dei neurotrasmettitori monoaminici. Nacque così l'idea, definita ipotesi monoaminica dei disturbi dell'umore o ipotesi delle ammine biogene, che la depressione fosse una conseguenza di uno squilibrio di alcuni neurotrasmettitori.
Questa si dimostrò una spiegazione ancora troppo semplicistica e, infatti, non è tuttora possibile stabilire una relazione diretta tra umore e uno specifico neurotrasmettitore. Altri fattori neurobiologici rivestono un ruolo fondamentale nell'eziologia dei disturbi dell'umore e di particolare importanza risulta essere l'asse ipotalamo-ipofisi-surrene, cioè l'asse ormonale che mette in comunicazione le strutture limbiche, l'ipotalamo, e l'ipofisi, con il surrene. Questo asse regola la risposta a lungo termine allo stress, inducendo il surrene al rilascio di ormoni glucocorticoidi, in particolare il cortisolo. Nei pazienti depressi si è riscontrata una iperattività dell'asse ipotalamo-ipofisi-surrene ed elevate dosi di cortisolo nel sangue, che provocano effetti dannosi per tutto l'organismo, tra cui: insonnia, diminuzione dell'appetito, diabete mellito, osteoporosi, diminuzione dell'interesse sessuale, aumento dell'espressione comportamentale dell'ansia, immunosoppressione, danni a vasi cerebrali e cardiaci.

I vari studi effettuati hanno infatti confermato che eventi stressanti e prolungati, sono in grado di ridurre il tasso di alcuni neurotrasmettitori come la serotonina e la noradrenalina e di iperattivare l'asse ipotalamo-ipofisi-surrene con conseguente aumento del cortisolo nel sangue. Questo però è evidente soprattutto in soggetti adulti, mentre nei bambini tale associazione non è confermata, considerato che nei bambini depressi il livello di cortisolo nel sangue sembra essere nella norma. La minor o maggior risposta allo stress da parte dell'asse ipotalamo-ipofisi-surrene in un individuo sarebbe dovuta a influenze genetiche e ambientali. In questo meccanismo sembra inoltre essere coinvolta anche la plasticità neuronale.
Secondo questo modello teorico-sperimentale, detta ipotesi della diatesi da stress, la depressione apparirebbe come un'incapacità dell'encefalo e del sistema endocrino di reagire di fronte a un cambiamento di vita o più in generale a una qualsiasi fonte di stress oltre i limiti di tolleranza tipici del soggetto: i disturbi dell'umore (così come altri disturbi mentali) avrebbero dunque una causa prima su base biologica (ad es. ipersensibilità) ed ereditaria con i geni che ci predisporrebbero quindi a questo tipo di malattia a sua volta innescata, sui tali soggetti predisposti, da cause scatenanti o concause di tipo ambientale e psicologico-traumatiche, percepite dal soggetto come eventi stressogeni, cioè sotto forma di una risposta prolungata di disadattamento dell'individuo alla causa scatenante.
È quindi chiaro come la depressione sia una malattia complessa, dovuta a più cause e legata a una complessa rete di sistemi neurali. Ulteriori studi hanno evidenziato una compromissione metabolica che include la corteccia paralimbica prefrontale orbitofrontale, il giro cingolato anteriore e la corteccia temporale anteriore, i gangli della base, l'amigdala e il talamo. L'utilizzo di tecniche di neuroimaging ha inoltre rivelato una riduzione della grandezza dei lobi frontali e dei lobi temporali. Quindi non solo modificazioni dei sistemi neurochimici, ma anche di quelli neuroanatomici. Il fatto che la depressione influisca anche sulla struttura fisica del cervello, è da tenere in forte considerazione, poiché una grave depressione che non venga curata può provocare alterazioni fisiche non reversibili all'encefalo.
Recenti studi indicano inoltre la possibilità, ancora da confermare, che la depressione maggiore possa essere causata da un'infiammazione del cervello o da una malattia autoimmune.
Fattori psicologici

La depressione può essere strettamente collegata a fattori interni di tipo psicologico
Alcuni studiosi vedono la depressione strettamente collegata a fattori interni di tipo psicologico. Si tratta di correnti psicoanalitiche, dove la causa della depressione è solitamente da ricercarsi in fattori inconsci ovvero nelle relazioni e reazioni individuali del soggetto con l'ambiente di vita e di crescita (per esempio l'educazione familiare e le relazioni interpersonali in famiglia, a scuola e sul lavoro).
La depressione endogena è spiegata, dal punto di vista psicodinamico, come il risultato di una mancata elaborazione di vissuti emotivi profondi, verosimilmente traumatici, dolorosi o spiacevoli, depositatisi nell'inconscio a causa di processi difensivi come ad esempio la rimozione; o anche, secondo altri, con la persistenza strutturata nel tempo di un Super-io persecutorio che dà origine a conflitti psichici inconsci. In questi casi la teoria psicodinamica indica nella risoluzione del conflitto o nel suo superamento attraverso prese di coscienza e successive elaborazioni, la strada verso la guarigione della componente psicologica del disturbo passando attraverso una ristrutturazione della personalità.
Tra i fattori psicologici figurano anche i cambiamenti di vita, le fasi di crescita e maturazione dell'individuo legati ai normali processi di invecchiamento e a sopraggiunti nuovi ruoli sociali o responsabilità (lavoro, famiglia, figli, nipoti) con abbandono di vecchi stili di vita, tanto che alcuni psicologi e psicoterapeuti si spingono ad affermare che la depressione, se opportunamente trattata, si tratterebbe di una fase di crisi individuale e interiore da vedere come un'opportunità per la ristrutturazione della personalità e crescita interiore con nascita di un nuovo modo di vedere e vivere la vita. In tali ambiti anche la depressione secondaria da cause organiche è spesso spiegata attraverso il ricorso a modelli psicosomatici.
Nel 1945, René Árpád Spitz (uno psicanalista statunitense di origine ungherese) evidenziò una forma di depressione nei bambini orfani, precocemente ospedalizzati, che chiamò "depressione anaclitica" (dal greco stendersi, appoggiarsi sopra). Secondo le osservazioni di Spitz, la sindrome segue invariabilmente una sequela tipica di fasi:
- primo mese: fase di protesta, in questo primo periodo il bambino appare angosciato, piange frequentemente e ricerca il contatto con la madre o con la precedente figura di maternage;
- secondo mese: fase di disperazione, il pianto diventa più concitato ed è accompagnato da grida e rifiuto del cibo, con conseguente calo ponderale;
- terzo mese: fase del rifiuto, il bambino sembra perdere interesse per le persone e l'ambiente che lo circonda, rimane sempre più tempo disteso a letto o rannicchiato in posizione fetale;
- dal terzo mese in poi: fase del distacco, il bambino appare triste e distaccato dall'ambiente circostante, il viso è inespressivo e senza pianto.
Se la situazione di separazione si protrae ulteriormente, il bambino acquisirà una forma sempre più marcata di disturbo depressivo, al contrario se almeno entro il quinto-sesto mese vi fosse una ricongiunzione con una figura stabile di accudimento, si potrà sperare in una ripresa fisica con una riacquisizione del contatto con l'ambiente circostante.
Fattori ambientali e sociali
Un ruolo importante sulla sfera psichica dell'individuo sembra essere svolto da fattori ambientali e sociali anche se non vi sono prove che l'ambiente degradato possa essere un fattore di rischio, così come uno status socio-economico elevato e l'abitare in un quartiere di buon livello possa considerarsi un fattore protettivo.. Si è dimostrato che l'abuso e l'abbandono durante l'infanzia sono fattori di forte rischio per lo sviluppo di disturbi dell'umore perché lo stress ripetuto influenza l'asse ipotalamo-ipofisi-surrene: problemi nel contesto familiare, come reiterati conflitti familiari, genitori sofferenti di depressione, grave conflitto coniugale o divorzio, un lutto sono fattori di rischio aggiuntivi. Anche problemi generali di vita particolarmente duri come povertà, disoccupazione, isolamento sociale e discriminazioni dell'orientamento sessuale sono noti per essere associati a un aumento del rischio per problemi di salute mentale, tra cui la depressione. Come anche fattori sociali quali il mobbing lavorativo e il bullismo a scuola.
Nell'età adulta, eventi particolarmente stressanti sono spesso associati a episodi depressivi maggiori. In questo contesto, eventi connessi al rifiuto sociale e al mobbing, sembrano essere particolarmente legati alla depressione. Condizioni spiacevoli sul posto di lavoro, lavori particolarmente impegnativi con poco spazio per il processo decisionale, sono associati con la depressione, anche se i molti fattori esistenti rendono difficile la conferma del nesso causale. La depressione può essere infatti l'esito finale di un processo di esaurimento nervoso e fisico (neurastenia) se collegato a intenso e prolungato stress lavorativo (sindrome da burnout). Tuttavia, nonostante gli eventi stressanti siano fattori importanti per la depressione, essi non sono gli unici, infatti è necessario tener conto che soltanto alcuni individui reagiscono sviluppando depressione, a differenza di altri, se sottoposti agli stessi eventi stressanti. Fattori di rischio aggiuntivi sembrano essere anche i cattivi stili di vita tra cui obesità e sedentarietà. La depressione è tipica in pazienti che hanno sperimentato privazione del sonno, poiché un cattivo riposo notturno si associa a bassi livelli di serotonina. Altri modelli interpretativi individuano come cause elementi di ordine sociale, culturale e ambientale quali perdita di valori fondamentali, trasformazione di modelli culturali, tendenza eccessiva all'individualismo e alla competizione a scapito delle componenti affettive, relazionali e ludiche.
Cause multifattoriali
In virtù di quanto detto il modello eziologico più evoluto tende ora a considerare il disturbo depressivo come causato da più fattori (multifattorialità): genetici, biologici, ambientali e psicologici. In sostanza fattori ambientali e psicologici si innestano spesso su un substrato genetico-biologico che predispone la persona alla malattia dove i fattori ambientali e psicologici fungono da fattori scatenanti nel tempo e/o come feedback amplificatori.
Diagnosi
Valutazione clinica
Una diagnosi può essere effettuata da uno psicologo, un medico di medicina generale adeguatamente formato o da uno psichiatra, valutando le condizioni attuali, la storia clinica, i sintomi e la storia familiare. L'obiettivo generale è quello di avere un'anamnesi accurata dei fattori biologici, psicologici e sociali rilevanti che possono influire sull'umore dell'individuo. Il valutatore dovrà accertare le modalità della persona per regolare il suo umore, come il ricorrere ad alcool e/o droghe. La valutazione comprende anche un esame dello stato mentale, che rifletta lo stato d'animo attuale della persona e del suo contenuto di pensiero, in particolare la presenza di temi di disperazione o pessimismo, di autolesionismo o ideazioni suicidarie e l'assenza di pensieri positivi o piani per il futuro.
I servizi specialisti di salute mentale sono rari nelle zone rurali pertanto la diagnosi e la gestione è affidata in gran parte ai medici di medicina generale. Questo problema è ancora più evidente nei Paesi in via di sviluppo. Il solo punteggio su una scala di valutazione non è sufficiente per diagnosticare la depressione secondo i criteri del DSM o dell'ICD, ma fornisce un'indicazione della gravità dei sintomi per un periodo di tempo, quindi un soggetto che raggiunga un alto score dovrà essere valutato in maniera più approfondita per accertare una diagnosi di disturbo depressivo. Diverse scale di valutazione vengono utilizzate per questo scopo. Programmi di screening sono stati proposti per migliorare la rilevazione della depressione, ma non vi è prova che essi siano efficaci o possano influire positivamente sul successivo trattamento o sul risultato finale.
I medici di medicina generale e altri medici non psichiatri possono incontrare difficoltà a diagnosticare la depressione, anche perché riconoscono e trattano più i sintomi fisici e la depressione può causarne una quantità discreta (psicosomatica): i non-psichiatri risulta che non riescano a individuare circa i due terzi dei casi.
Prima di formulare una diagnosi di disturbo depressivo maggiore, bisognerà escludere le altre cause dei sintomi con esami di laboratorio: questi comprendono esami del sangue per la di misura dei valori di TSH e tiroxina per escludere l'ipotiroidismo e l'ipertiroidismo, livelli di elettroliti e di calcio sierico per escludere un disturbo del metabolismo, livelli di cortisolo plasmatico per escludere la malattia di Cushing e malattia di Addison unite a controlli specifici aggiuntivi, un esame emocromocitometrico completo, compreso di VES per escludere la presenza di una infezione sistemica o di una malattia cronica. Le reazioni avverse ai farmaci o gli effetti dell'abuso di alcol, devono essere escluse. I livelli di testosterone possono essere valutati per diagnosticare l'ipogonadismo, una causa della depressione negli uomini.
Deficit cognitivi appaiono nelle persone anziane depresse, ma possono anche essere indicativi di un'insorgenza di una demenza, come la malattia di Alzheimer. Test cognitivi e di imaging del cervello possono aiutare a distinguere la depressione dalla demenza. La tomografia computerizzata può escludere la patologia cerebrale nei soggetti con psicosi. Non vi sono prove biologiche che confermano la depressione maggiore. In generale, le indagini non si ripetono per un episodio successivo a meno che non vi si una indicazione medica.
Biomarcatori per la depressione sono stati individuati al fine di tentare di fornire un metodo oggettivo per la diagnosi. Vi sono diversi potenziali biomarcatori, tra cui il Brain-Derived Neurotrophic Factor e varie tecniche di risonanza magnetica funzionale (fMRI). Uno studio ha messo a punto un modello di albero decisionale da seguire con una serie di acquisizioni fMRI durante varie attività. Nei soggetti, gli autori di questo studio, sono stati in grado di ottenere una sensibilità dell'80%. Tuttavia, vi è la necessità di molti ulteriori studi, prima che questi test possano essere utilizzati nella pratica clinica.
Criteri DSM-5 e ICD-10
I criteri più utilizzati per la diagnosi della condizione di depressione si trovano nella quinta edizione riveduta del Manuale Diagnostico e Statistico dei Disturbi Mentali (DSM-5) edito dall'American Psychiatric Association e nella Classificazione ICD dell'Organizzazione mondiale della sanità, che utilizza il nome di episodio depressivo per un singolo episodio e disturbi depressivi ricorrenti per episodi ripetuti. Quest'ultimo sistema è in genere utilizzato nei Paesi europei, mentre il primo è più popolare negli Stati Uniti e in altre nazioni non europee.
Sia il DSM-IV-TR sia l'ICD-10, descrivono i principali sintomi depressivi. L'ICD-10 definisce tre sintomi depressivi tipici: l'umore depresso, l'anedonia e perdita di interessi, due dei quali dovrebbero essere presenti per formulare una diagnosi di disturbo depressivo. Secondo il DSM-IV-TR, vi sono due principali sintomi depressivi: l'umore depresso e l'anedonia. Almeno uno di questi deve essere presente per fare una diagnosi di episodio depressivo maggiore.
Disturbo depressivo episodico
Un episodio depressivo maggiore è caratterizzato dalla presenza di uno stato d'animo gravemente depresso che persiste per almeno due settimane. Gli episodi possono essere isolati o ricorrenti e sono classificati come lievi (pochi sintomi al di sopra di criteri minimi), moderati o gravi (forte impatto sulla vita sociale e lavorativa). Un episodio con caratteristiche psicotiche - comunemente indicato come depressione psicotica - viene automaticamente classificato come grave. Se il paziente ha avuto un episodio maniacale o di umore marcatamente elevato, potrebbe invece essere formulata una diagnosi di disturbo bipolare. La depressione senza episodi maniacali è a volte indicata come unipolare, perché il paziente rimane in un unico stato emotivo o "polo".
DSM-IV-TR esclude i casi in cui i sintomi siano il risultato di un lutto, anche se è possibile che tale evento possa evolversi in un episodio depressivo. I criteri sono stati, tuttavia, criticati poiché non tengono conto di eventuali altri aspetti del contesto personale e sociale in cui la depressione si può verificare. Inoltre, alcuni studi hanno criticato i criteri del DSM-IV che escludono una serie di diagnosi correlate, ivi incluse la distimia, che comporta un disturbo dell'umore cronico ma più mite, la depressione ricorrente breve, composta da brevi episodi depressivi, il disturbo depressivo minore, per cui solo alcuni dei sintomi della depressione maggiore sono presenti, e il disturbo dell'adattamento con umore depresso, che denota l'umore basso risultante da una reazione psicologica a un evento stressante o identificabile.
Sottotipi
Il DSM-IV-TR riconosce cinque ulteriori sottotipi di disturbo depressivo maggiore, chiamati specifiers, essi prendono atto della gravità, della lunghezza e della presenza di manifestazioni psicotiche:
- La depressione melanconica è caratterizzata da una perdita di piacere in tutte o quasi tutte le attività, una mancata reattività agli stimoli piacevoli, un umore depresso più pronunciato di quello del dolore o perdita, un peggioramento dei sintomi nelle ore del mattino, di prima mattina di veglia, ritardo psicomotorio, perdita di peso eccessivo (da non confondere con anoressia nervosa), o di colpa eccessiva.
- La depressione atipica è caratterizzata da reattività dell'umore (anedonia paradossale) e positività, significativo aumento di peso o aumento dell'appetito, sonno eccessivo o sonnolenza (ipersonnia), una sensazione di pesantezza agli arti conosciuta come "paralisi di piombo" e significativa riduzione di valore sociale, come conseguenza di ipersensibilità al rifiuto interpersonale percepito.
- La depressione catatonica è una forma rara e grave di depressione maggiore che coinvolge disturbi del comportamento motorio e altri sintomi. L'individuo appare muto e quasi soporoso, rimane immobile o mostra movimenti senza uno scopo o addirittura bizzarri. Sintomi catatonici si verificano anche nella schizofrenia o durante gli episodi maniacali o possono essere causati da sindrome neurolettica maligna.
- Disturbi della depressione post-partum o associati con il puerperio, non classificati altrove. Ci si riferisce alla intensa depressione prolungata e talvolta invalidante, vissuta dalle donne dopo il parto. La depressione post-partum ha un tasso di incidenza del 10-15% tra le neo mamme. Il DSM-IV stabilisce che, al fine di qualificarla come depressione post-partum, l'esordio deve verificarsi entro un mese dal parto. È stato determinato che la depressione post-partum possa durare fino a tre mesi.
- Disturbo affettivo stagionale (SAD) è una forma di depressione in cui gli episodi depressivi si acutizzano in autunno o in inverno per poi risolversi in primavera. La diagnosi viene fatta se almeno due episodi si sono verificati nei mesi freddi, con nessuno in altri momenti, per un periodo di due o più anni.
Secondo il più recente DSM 5, pubblicato nel maggio del 2013, alcune "categorie" classificative della depressione sono state modificate, tra queste è stata inserita la categoria diagnostica di disregolazione del temperamento con disforia (temper dysregulation with dysphoria, TDD), all'interno della sezione dei Disturbi dell'umore.
Diverse sono, anche in questa ultima edizione, le prese di posizione contro il manuale poiché è ritenuto inadatto a inquadrare la "complessità" della psiche umana e le sue manifestazioni patologiche nelle molteplici presentazioni cliniche manifeste agli occhi del medico. In particolare rispetto al disturbo depressivo è stata criticata la possibilità, nuova, di inquadrare la categoria lutto a rischio già dopo due settimane, mentre precedentemente la diagnosi veniva posta non prima che fossero trascorsi due mesi dall'evento luttuoso. La eccessiva medicalizzazione di un evento luttuoso, che viene di solito elaborato nel giro di qualche mese, è data da un approccio "aggressivo" verso un riconoscimento precoce del disturbo.
Recentemente in Gran Bretagna è stato evidenziato che nell'anno seguente al lutto un anziano su cinque riceve una prescrizione di psicofarmaci: tale fatto indica, specialmente da parte dei medici di famiglia, la sovrastima della sintomatologia e l'eccesso di diagnosi di depressione, per contro va posta molta attenzione alla diagnosi iniziale, per non incorrere in problematiche legate al rischio di suicidio talvolta connesso al disturbo.
Diagnosi differenziale
Per identificare un disturbo depressivo maggiore, come diagnosi più probabile, devono essere considerate altre possibili patologie, tra cui la distimia, il disturbo dell'adattamento con umore depresso o il disturbo bipolare. La distimia è una malattia cronica, in cui vi sono disturbi dell'umore più miti, ma che si presentano quasi ogni giorno in un arco di almeno due anni. I sintomi non sono così gravi come quelli della depressione maggiore, anche se le persone con distimia sono vulnerabili a episodi secondari di depressione maggiore (ciò a volte viene indicato come depressione doppia). Il disturbo dell'adattamento con umore depresso, è un disturbo dell'umore che appare come una risposta psicologica a un evento stressante o identificabile, in cui i sintomi emotivi o comportamentali risultanti sono significativi, ma che non soddisfano i criteri per la definizione di un episodio depressivo maggiore. Il disturbo bipolare, conosciuto anche come malattia maniaco-depressiva, è una condizione in cui le fasi depressive si alternano a periodi di mania o ipomania.
Altre malattie devono essere escluse prima di diagnosi di disturbo depressivo maggiore. Esse comprendono depressioni dovute a malattia fisica, l'assunzione di particolari farmaci e l'abuso di sostanze. La depressione a causa di malattia fisica viene diagnosticata come un disturbo dell'umore dovuto a una condizione medica. Questa condizione viene determinata sulla base della storia, dei test di laboratorio o da una visita medica. Quando la depressione è causata dall'abuso di una sostanza, da un farmaco, o dall'esposizione a una tossina, viene diagnosticata disturbo dell'umore indotto da sostanze.
Trattandosi di una malattia anche molto complessa con molte sfaccettature, che può avere origine da una o più cause possibili a volte combinate tra loro (biologiche-psicologiche-organiche) (multifattorialità) spesso può essere utile un test completo (check up completo) a livello fisico per escludere varie patologie organiche che possono esserne causa e indirizzare così il paziente verso la migliore terapia psichiatrica-psicologica per il particolare tipo di disturbo.
Trattamento
I tre più comuni trattamenti per la depressione sono la psicoterapia, la somministrazione di farmaci e la terapia elettroconvulsivante. Negli ultimi anni, nuove tecniche di stimolazione cerebrale (come la stimolazione cerebrale profonda, o la stimolazione magnetica transcranica) sono state sperimentate con vari gradi di successo e, in alcuni casi, entrate nella pratica clinica.
La psicoterapia è il trattamento di prima scelta per le persone sotto i 18 anni (o secondo altri enti come il NICE britannico anche in tutte le altre fasce di età), mentre la terapia elettroconvulsivante è utilizzata solo come ultima risorsa. La cura è di solito ambulatoriale, mentre il ricovero viene considerato solo se vi è un rischio significativo per sé stessi o per gli altri.
Le opzioni terapeutiche sono molto più limitate nei paesi in via di sviluppo, dove l'accesso ai trattamenti è spesso difficile. La depressione viene vista come un fenomeno del mondo sviluppato, nonostante vi siano prove del contrario, e non come una condizione intrinsecamente pericolosa per la vita. Per la gestione della depressione lieve è raccomandato l'esercizio fisico, ma non nella maggior parte dei casi di disturbo depressivo maggiore.
Trattamento farmacologico

I farmaci antidepressivi sono una eterogenea classe di composti psicoattivi che andando a modificare la quantità di neurotrasmettitori nel cervello o interagendo con precisi target neurotrasmettitoriali (come i recettori sinaptici) inducono degli adattamenti della funzionalità cerebrale che generano gli effetti antidepressivi. La loro efficacia è trascurabile nei soggetti che presentano depressione lieve o moderata ma significativa nei pazienti con malattia più severa o cronica.
Il numero di farmaci antidepressivi attualmente in commercio o in sperimentazione, è elevato: ciò riflette la notevole soggettività nella risposta terapeutica e tollerabilità ai vari farmaci, fatto testimoniato anche dalla non infrequente necessità di provare o combinare diversi farmaci prima di ottenere una risposta soddisfacente. A tale proposito una recente metanalisi mostra come le risposte individuali ai farmaci antidepressivi siano debolmente correlate alle variazioni genetiche degli individui che li assumono (come accade peraltro anche con altri farmaci).
La questione dell'efficacia degli antidepressivi nel trattamento della depressione maggiore è ancora aperta e ha generato, nel corso degli anni, numerosi dibattiti a livello scientifico e mediatico. Nel corso degli studi, è spesso apparso infatti che il miglioramento dell'umore del paziente indotto dal farmaco fosse difficilmente distinguibile da quello indotto da un composto inattivo usato a titolo di confronto (placebo), ciò risulta particolarmente vero nel caso di malattia non grave e nei soggetti giovani.
A titolo di esempio, in una revisione di studi è riportato che fluoxetina (un SSRI) e venlafaxina (un SNRI) determinano una diminuzione media del punteggio della scala Hamilton (un test utilizzato per determinare i sintomi depressivi) di 11,8 punti mentre il placebo determina una riduzione media di 9,6 punti.
Nei bambini e negli adolescenti un'indagine della Cochrane del 2012 non mostra superiorità della "efficacia relativa" della psicoterapia sulla terapia farmacologica o di una combinazione delle due. È stata perciò posta la questione dell'utilità di introdurre un trattamento farmacologico, che comporta effetti collaterali, in questa classe di soggetti.
Nella popolazione anziana i benefici nella terapia non sono chiari e non si possono fare raccomandazioni nel suggerire questo tipo di trattamenti, tali dati sono confermati una metanalisi del 2012 condotta dal Dipartimento di Psichiatria dell'Università di Oxford nel Regno Unito su sette studi che hanno incluso un totale di 803 soggetti.
In alcuni casi perciò, il farmaco potrebbe non avere un effetto terapeutico sostanziale e la scelta di sottoporre un paziente a un trattamento deve essere accuratamente valutata. La maggior parte di queste conclusioni però sono state tratte studiando i farmaci antidepressivi attualmente più diffusi, come gli SSRI, oppure includendo pazienti con forme di depressione differenti e che perciò potrebbero avere una risposta eterogenea a una stessa classe di farmaci; altri farmaci su cui dovranno essere condotti studi più approfonditi potrebbero perciò colmare questa lacuna di efficacia.
Ottenere informazioni definitive sull'efficacia terapeutica di un trattamento e definire criteri condivisi di scelta del miglior farmaco rappresentano perciò motivo di continuo confronto in ambito scientifico. Ricercatori del Dipartimento di Psichiatria del Massachusetts General Hospital, Harvard Medical School di Boston USA suggeriscono che:
|
«... l'efficacia relativa del farmaco attivo rispetto al placebo negli studi clinici per MDD è estremamente eterogenea, mostrando diversi tassi di risposta positiva al placebo, con una performance peggiore nel mostrare una superiorità del farmaco rispetto al placebo per gli studi con tassi di risposta al placebo ≥ 30% e ≥ 40%, rispettivamente, per studi in monoterapia e aggiuntiva. È importante mantenere i tassi di risposta al placebo al di sotto di questa soglia critica, dal momento che questo è uno degli ostacoli più difficili per lo sviluppo di nuovi trattamenti in MDD.» |
| (J Clin Psychiatry 2012) |
Altri riscontri a questa tesi vengono riportati in uno studio sulla paroxetina e sulla imipramina.
Nei casi di depressione maggiore cronica la terapia farmacologica ha un lieve trend positivo rispetto alla psicoterapia; tuttavia nelle terapie a breve termine, in individui con forme meno gravi, si è rilevato che il trattamento farmacologico viene abbandonato a favore delle terapie psicologiche, probabilmente a causa degli effetti collaterali dei farmaci.
Una risposta positiva, con un miglioramento almeno parziale della sintomatologia, alla prima somministrazione di antidepressivi varia dal 50 al 75%: il trattamento viene di solito raccomandato per almeno 16-20 settimane dopo la remissione, al fine di ridurre il rischio di recidive, e talvolta può essere consigliato anche per un anno. In caso di depressione cronica può essere necessario prescrivere farmaci a tempo indeterminato al fine di evitare ricadute.
I termini "depressione refrattaria" e "depressione resistente al trattamento" vengono utilizzati per descrivere i casi che non rispondono ad adeguati cicli con associazione di almeno due antidepressivi: solo circa il 35% dei pazienti non rispondono bene al trattamento medico.
Antidepressivi di prima generazione
- Gli antidepressivi triciclici sono stati i primi a essere usati, a partire dagli anni cinquanta e hanno mostrato chiaramente la loro efficacia: essi vanno a influire sui livelli di serotonina e noradrenalina e hanno un'attività anti-colinergica.
- Gli inibitori della monoamino ossidasi, l'altra categoria di antidepressivi, i cosiddetti "anti-MAO" (o I-MAO), agiscono come inibitori della monoaminossidasi, enzima che metabolizza serotonina e catecolamine. Gli I-MAO comportano pertanto un aumento della concentrazione di questi neurotrasmettitori nel sistema nervoso centrale.
Antidepressivi di seconda generazione

Vanno sotto questa definizione tutte quelle molecole sviluppate successivamente agli antidepressivi di prima generazione. I più diffusi sono gli SSRI che in quanto tali vengono a volte considerati una classe a sé stante e non raccolti tra gli antidepressivi di seconda generazione.
All'interno di questa classe vengono raggruppati anche i cosiddetti antidepressivi atipici, così chiamati perché vanno a interagire con target e biologici su cui generalmente non agiscono gli altri farmaci e che possono perciò rappresentare una valida alternativa per quei pazienti che mostrano una risposta insufficiente o effetti collaterali intollerabili ai trattamenti di prima linea.
Gli inibitori selettivi della ricaptazione della serotonina (SSRI) vengono prescritti frequentemente per la loro tollerabilità e sono meno tossici in caso di sovradosaggio. Nonostante ciò quasi il 50% di casi trattati deve passare ad altro farmaco a causa una risposta insoddisfacente.
In questi casi si può optare o per il passaggio o per l'associazione di un altro farmaco, generalmente un altro antidepressivo, come il bupropione o venlafaxina (quest'ultima nel Regno Unito non è raccomandata come trattamento di prima scelta per via di alcuni effetti indesiderati ed è specificatamente sconsigliata nei bambini e negli adolescenti). Numerose sono le associazioni anche con altri farmaci, non necessariamente antidepressivi o altri psicofarmaci, sperimentate con successo.
Per la depressione adolescenziale, la fluoxetina e l'escitalopram sono i farmaci più usati: in effetti gli antidepressivi non si sono mai dimostrati indicati nei bambini, né nei pazienti con depressione complicata da demenza. Per i bambini e soggetti compresi tra i 18 e i 24 anni, in terapia con SSRI, sembra esserci un rischio maggiore di ideazione e comportamenti suicidari. Non è certo che ciò si presenti anche negli adulti. Dal 2005 in paesi quali gli Stati Uniti o la Gran Bretagna, i rispettivi ministeri della salute hanno imposto ai produttori farmaceutici di esporre in grande evidenza ("black box warning") avvisi circa la possibilità di questi rischi. Avvisi cautelativi simili sono stati attuati anche dal ministero giapponese della sanità.
Potenziamento farmacologico
Molto importante a fini farmacologici è il sinergismo di potenziamento: due farmaci agiscono su recettori diversi, ma l'effetto che si ottiene è superiore alla somma degli effetti dei due farmaci presi singolarmente. Questo fenomeno può portare alla riduzione della dose di somministrazione dei singoli preparati con spesso anche una riduzione degli effetti collaterali. In pazienti che necessitano delle associazioni fra composti diversi, il potenziamento farmacologico è un'arma in più a disposizione dello specialista. Di seguito verranno elencati farmaci spesso usati in combinazioni con gli antidepressivi:
- I neurolettici sono utilizzati come azione sedativa del sistema nervoso centrale controllando i pensieri opprimenti/ossessivi (tra cui angoscia e deliri) che si accompagnano al disturbo dell'umore, causandolo o alimentandolo.
- Stabilizzatori dell'umore come litio e sodio valproato.
- Altri farmaci antidepressivi.

- L'acido folico è noto, essere fondamentale per la sintesi dei principali neurotrasmettitori: noradrenalina, serotonina e dopamina, che sono carenti in corso di depressione. La carenza di acido folico è associata con le manifestazioni della depressione, specie quella caratterizzata da deficit cognitivi.. L'uso dell'acido folico secondo diversi autori può trovare un vantaggioso utilizzo nei casi di: sintomi iniziali, in caso di remissione parziale, in pazienti con sintomatologia residua, o come terapia di potenziamento. insieme alle terapie farmacologiche a base di antidepressivi.
- La S-adenosil metionina o SAMe vanta una significativa letteratura scientifica nel campo degli adiuvanti nella terapia antidepressiva In uno studio in soggetti malati di HIV/AIDS il SAMe ha mostrato rapidi e interessanti miglioramenti sulle scale di valutazione della depressione Hamilton Rating Scale for Depression (HAM-D) e il Beck Depression Inventory (BDI). In un altro studio effettuato nel 2002 all'Università La Sapienza di Roma, gli autori concludono sostenendo che: l'efficacia antidepressiva di 1600 mg di SAMe / die per via orale e 400 mg di SAMe / die per via intramuscolare è paragonabile a quella di 150 mg di imipramina / die per via orale, ma con una migliore tollerabilità.
- Anche gli integratori a base di olio di pesce ad alto contenuto di acido eicosapentaenoico e di acido docosaesaenoico erano stati utilizzati, ma una meta-analisi ha concluso che gli effetti positivi possono essere dovuti a bias di pubblicazione.
- Studi sugli stimolanti come la caffeina hanno dato risultati non univoci e soggettivi; in realtà non vi sono studi controllati e randomizzati su questa sostanza. Il legame fra caffeina e riduzione del rischio di suicidio potrebbe essere dovuto alla stimolazione del sistema nervoso, essendo coinvolta nella produzione degli ormoni dopamina, noradrenalina e serotonina.
- Vitamine: nella depressione lieve, moderata o da stress e contro attacchi di panico, vengono associate vitamine del gruppo B, antiossidanti come la vitamina C e la vitamina D. Ricercatori coreani nel 2013 hanno trovato una relazione inversa tra i livelli di vitamina D (25(OH) D) nel siero e il rischio di depressione. Nel 2013 è iniziata una ricerca che ha lo scopo di verificare, in una revisione sistematica di studi pubblicati, il ruolo della supplementazione della vitamina D nella prevenzione della depressione negli adulti.
- Amminoacidi: tra le terapie alternative o di potenziamento un ruolo non secondario sui disturbi dell'umore, tra cui la depressione sembra essere svolto dagli amminoacidi. In particolare risultano efficaci la glutammina, ornitina e arginina e carnitina per combattere stress, sedare, depurare, favorire il sonno e le funzioni cognitive.

- Il triptofano è un aminoacido essenziale a carica elettrica neutra precursore della biosintesi del neurotrasmettitore serotonina. È noto che un polimorfismo genico (mutazione) dell'enzima triptofano-idrossilasi (TPH1) è correlato con il rischio di disturbo bipolare e alcolismo, così anche per il rischio suicidario. La deplezione acuta di triptofano è un metodo sperimentale per indurre depressione nell'animale da esperimento e anche nell'uomo.
|
«La deplezione acuta di triptofano induce sintomi depressivi sintomi nel 50-60% dei soggetti trattati con inibitori selettivi della ricaptazione della serotonina (SSRI).» |
| (Neuropsychopharmacology 2002) |
- Ricerche indicherebbero nella supplementazione con triptofano una possibile strategia di potenziamento delle terapie antidepressive; anche il trattamento del Disturbo Bipolare può potenzialmente essere migliorato con l'uso aggiuntivo di triptofano e altri nutraceutici insieme alle terapie farmacologiche convenzionali.

- Una dieta ricca di magnesio induce un miglioramento generale dell'umore. Nel cervello livelli inadeguati di magnesio sembrano ridurre il livello del neurotrasmettitore serotonina mentre gli antidepressivi hanno dimostrato di aumentare il magnesio cerebrale,; questi dati confortano l'ipotesi che la supplementazione con magnesio sia utile nei depressi.
- La possibilità che la carenza di magnesio sia fra le cause dei sintomi della depressione è estremamente importante per la salute pubblica: controllare nelle acque potabili i dosaggi dello ione magnesio. Il magnesio cloridrato si è mostrato efficace nel trattamento della depressione di anziani con diabete tipo 2.
- Una review sistematica del 2012 suggerisce che il magnesio sembra essere efficace nel trattamento della depressione, quindi la integrazione orale con magnesio potrebbe aiutare nella prevenzione della depressione ed essere proposta come terapia aggiuntiva della stessa.
- Alcuni studi suggeriscono l'efficacia della fitoterapia, con sostanze quali l'estratto di ginkgo biloba e il ginseng, nel potenziamento farmacologico di alcune forme di depressione lieve, quella dell'anziano o in quella da stress.
- L'iperico è un fitoterapico spesso usato nella depressione, ma in una metanalisi del 2005 i ricercatori riportano che i dati sull'efficacia nella depressione dell'iperico (erba di san Giovanni) sono poco chiari e confusi. Tuttavia una review della Chrochane Collaboration, una delle istituzioni scientifiche più autorevoli, giunge a conclusioni opposte evidenziandone un'efficacia paragonabile ai farmaci antidepressivi ma con molti meno effetti collaterali.
- Una ricerca ha studiato l'integrazione di zinco (ad un dosaggio equivalente a circa 25 mg al giorno di zinco elementare) ad un trattamento antidepressivo, che si sarebbe dimostrata in grado di diminuire i sintomi di depressione nei pazienti resistenti al trattamento ma di comportare solo un lieve miglioramento dei sintomi se utilizzato da solo. Ciò si ritiene sia dovuto alla sua capacità di interagire col sistema serotininergico, modulandone l'attività specie a livello del corpo calloso dove si è mostrato in grado di adiuvare la ricaptazione della serotonina.
- Alcuni studi su modelli animali e su pazienti hanno indagato l'utilità dell'integrazione alimentare con particolari ceppi di microrganismi che si sarebbero mostrati in grado di ridurre i sintomi di depressione ed ansia, anche in monoterapia; sono comunque necessari studi addizionali in tal senso.
Stimolazione elettrica/elettromagnetica
Stimolazione vagale
La stimolazione vagale si attua tramite l'impianto di un generatore di impulsi, in sede sottoclaveare, simile ad un pacemaker. L'impianto andrà a stimolare esclusivamente il nervo vago di sinistra, in quanto quello di destra è deputato a innervare il cuore.
In questo modo si andranno a stimolare le cellule del nucleo del tratto solitario, dell'amigdala, del locus ceruleus e dell'ipotalamo. Lo stimolatore può essere attivato per un periodo variabile tra i pochi secondi e alcuni minuti. Esso è programmabile tramite un computer esterno. Alcuni effetti avversi di tale procedura possono comprendere alterazione della voce (circa 53% dei casi), mal di testa (23%), dolore al collo (13-17%), dispnea (16-17%) e tosse (5-13%). Tuttavia questi effetti collaterali sono spesso transitori, tranne quello relativo alla modifica della voce che persiste in circa la metà dei casi. Questa tecnica riporta un successo nel 78% dei pazienti refrattari a due o tre precedenti terapie antidepressive e nel 25% nei pazienti che avevano provato 7-8 terapie diverse senza successo. Si nota maggior successo nei pazienti con una moderata resistenza al trattamento farmacologico.
Stimolazione magnetica transcranica
La stimolazione magnetica transcranica è una metodica non invasiva che consiste nello stimolare, grazie a campi magnetici, le cellule nervose in particolari aree del cervello. Il campo magnetico prodotto in una bobina posta sul cuoio capelluto induce un campo elettrico che porta i neuroni a depolarizzarsi, con conseguente stimolazione o interruzione della attività cerebrale. Questa metodica è pensata come integrante alla terapia farmacologica e come sostitutiva della terapia elettroconvulsiva, nei pazienti resistenti al solo trattamento farmacologico. La procedura è indolore, non richiede anestesia, viene praticata ambulatorialmente e spesso accelera la risposta clinica ai farmaci. Il trattamento è stato utilizzato con successo anche durante una gravidanza. Tuttavia non esistono ancora sufficienti studi sui risultati a lungo termine e in corso di follow up che possano valutare obbiettivamente tale metodica.
Applicazione diretta transcranica di corrente
L'applicazione diretta transcranica di corrente è un trattamento che si prefigge di stimolare particolari aree del cervello, attraverso dispositivi elettrici posti esternamente in maniera non invasiva. Al 2014 non vi sono studi conclusivi che affermino l'efficacia di questa metodica. Oltre che per il disturbo depressivo, tale trattamento è stato sperimentato anche per il dolore cronico, per la schizofrenia e per la sindrome di Parkinson, ma in nessun caso si è ancora arrivati a risultati clinici evidenti.
Terapia elettroconvulsivante

Nei casi di depressione farmacoresistente o di impossibilità di somministrazione di antidepressivi, un modello di trattamento discusso è rappresentato dalla terapia elettroconvulsivante (ECT). Essa è una procedura per mezzo della quale vengono inviati impulsi di energia elettrica attraverso il cervello per mezzo di due elettrodi per indurre una crisi convulsiva, mentre il paziente è in un breve periodo di anestesia generale. Gli psichiatri possono raccomandare l'ECT per i casi più gravi di depressione maggiore che non hanno risposto ai farmaci antidepressivi o, meno spesso, alla psicoterapia e agli interventi di supporto. L'ECT può avere un effetto più veloce della terapia antidepressiva e quindi potrebbe essere il trattamento di scelta in caso di emergenza, come nella depressione catatonica quando il paziente ha smesso di mangiare e di bere, o quando un paziente ha forti tendenze suicide.
L'ECT è probabilmente più efficace, nel breve termine, della terapia farmacologica per la depressione, anche se uno studio ha evidenziato tassi di remissione molto più bassi di routine. Quando l'ECT viene usata da sola, il tasso di recidiva entro i primi sei mesi è molto elevata. I primi studi evidenziavano un tasso intorno al 50%, mentre un'analisi più recente ha trovato tassi dell'84% anche con placebo. Il tasso di recidiva precoce può essere ridotto con l'uso di farmaci psichiatrici o ulteriori sedute di ECT (anche se quest'ultima strategia non è stata raccomandata da alcun'autorità in materia), ma tuttavia rimane elevato. Gli effetti collaterali più comuni derivanti dall'ECT includono perdita di memoria a breve e a lungo termine, disorientamento e mal di testa.Nonostante che i disturbi della memoria dopo l'ECT solitamente si risolvono entro un mese, tale terapia rimane un trattamento controverso e il dibattito sulla sua efficacia e la sicurezza continua.
Fototerapia
Esistono molte ricerche internazionali e altrettanti nazionali che evidenziano l'effetto antidepressivo della terapia della luce. Gli studi sulla terapia della luce dimostrano che la somministrazione della luce ad un orario specifico della mattina, calcolato attraverso il Morningness-Eveningness Questionnaire (questionario sviluppato per valutare la nostra circadianità definita "cronotipo"), permette di potenziare l'effetto antidepressivo del farmaco ottenendo una più rapida risoluzione dell'episodio depressivo.
Privazione del sonno
La privazione del sonno può avere un effetto antidepressivo (non per la malattia maniaco-depressiva) ed è utilizzato in casi rari come nella depressione grave come breve pausa nel contesto terapeutico. Il motivo è basato sul rilascio di serotonina da parte delle fibre ipnoinduttrici della formazione reticolare nei nuclei del rafe.
Psicoterapia
La psicoterapia può essere eseguita su singoli individui, su gruppi (terapia di gruppo) o sui nuclei famigliari da parte dei professionisti della salute mentale, come psicoterapeuti, psichiatri e psicologi clinici (per approfondimenti si veda Legislazione e accesso alla formazione specialistica in psicoterapia). Nelle forme più complesse e croniche di depressione, una combinazione di farmaci e psicoterapia può essere una scelta opportuna. La terapia cognitivo-comportamentale (TCC) attualmente ha fornito le maggiori prove di efficacia nel trattamento della depressione nei bambini e negli adolescenti, mentre la psicoterapia interpersonale è da preferire nella sola depressione adolescenziale. Negli individui sotto i 18 anni, secondo il National Institute for Health and Clinical Excellence, il trattamento farmacologico dovrebbe essere offerto solo in combinazione con una terapia psicologica, come la terapia cognitivo-comportamentale, la terapia interpersonale o la terapia familiare. La psicoterapia ha dimostrato, inoltre, di essere efficace nelle persone anziane. Un intervento di psicoterapia di successo sembra ridurre il ripetersi della depressione, anche dopo che l'evento acuto è stato risolto o che le sedute sono state sostituite da incontri di richiamo occasionali.
La forma più studiata di psicoterapia per la depressione è la TCC, che tende a insegnare ai pazienti di abbandonare pensieri e pratiche autolesioniste e di cambiare i comportamenti controproducenti. Studi clinici, effettuati a metà degli anni 1990 hanno suggerito che la TCC potrebbe essere efficace quanto o meglio della somministrazione di antidepressivi nei pazienti con depressione da moderata a grave. La TCC può essere efficace negli adolescenti depressi, anche se i suoi risultati sugli episodi gravi devono ancora essere determinati con precisione. Diverse variabili determinano il successo della terapia cognitivo-comportamentale negli adolescenti: aumento dei pensieri razionali, meno disperazione, meno pensieri negativi e meno distorsioni cognitive. La TCC è particolarmente utile nel prevenire le ricadute. Numerose varianti della terapia cognitivo-comportamentale sono state utilizzate nel trattamento dei pazienti depressi, la più famosa è la terapia comportamentale razionale emotiva.
La psicoanalisi è una scuola di pensiero, fondata da Sigmund Freud, che tratta la risoluzione dei conflitti inconsci mentali. Le tecniche psicoanalitiche vengono utilizzati da alcuni operatori per trattare i pazienti affetti da depressione maggiore. La tecnica più largamente utilizzata è la psicoterapia psicodinamica, parzialmente basata sulla psicoanalisi e con importanti aspetti sulla vita sociale e interpersonale. In una meta-analisi effettuata su tre studi controllati su interventi di breve psicoterapia psicodinamica di supporto, questa tecnica è stata dimostrata efficace come la terapia farmacologica nella depressione da lieve a moderata.
La logoterapia, una forma di psicoterapia esistenziale sviluppata dallo psichiatra austriaco Viktor Frankl che tende a colmare il "vuoto esistenziale" associato ai sentimenti di inutilità e insensatezza. È dimostrato che questo tipo di intervento psicoterapico possa essere utile per la depressione negli adulti. Altri tipi di psicoterapia sono: la terapia cognitiva, la terapia comportamentale, la psicoterapia adleriana, la psicoterapia ericksoniana, il training autogeno e la psicoterapia cognitiva post-razionalista. Tra le tecniche psicoterapiche possono essere inserite anche le tecniche di meditazione e di respirazione che in alcuni studi hanno dimostrato essere utili nel trattamento di depressione ed ansia, da cui sono nati anche dei protocolli standardizzati e validati come quelli basati sulla meditazione mindfulness.
Terapie nuove e sperimentali
Approvato nel 2009 dall'EMEA, nel 2010 è entrato in commercio l'agomelatina, principio attivo con una struttura simile alla melatonina che propone un nuovo approccio alla cura della malattia agendo da agonista sui recettori della melatonina e da antagonista sui recettori della serotonina.
Vi è ampia letteratura scientifica che studia l'uso dell'anestetico ketamina nella depressione maggiore in generale, ma anche nelle depressione resistente e soprattutto sui tempi di latenza della risposta antidepressiva. La ketamina è un antagonista non selettivo ad alta affinità per il recettore N-metil-D-aspartato (NMDA), essa viene comunemente usata in ambito pediatrico, anestesiologico e in veterinaria. Ha trovato un largo uso come sostanza stupefacente per le sue attività eccitanti ed allucinogene. L'interesse all'uso della ketamina come un antidepressivo, nasce per la sua azione molto rapida e perché non agisce sui recettori monoaminergici "classici"; oltre che aumentare la risposta alla terapia elettroconvulsiva. Inoltre, essa potenzialmente potrebbe avere anche un ruolo come anestetico chirurgico elettivo nei pazienti depressi. Il limite di questa terapia è dato dal fatto che la ketamina da risultati clinici temporanei, che scompaiono dopo giorni o poche settimane, pur con alcune eccezioni segnalati da alcuni autori. Verosimilmente essa sarà il capostipite di una nuova classe di farmaci da sintetizzare e studiare.

La Food and Drug Administration nel 2005 ha approvato la stimolazione cerebrale profonda (DBS) come terapia per quei soggetti che non hanno risposto almeno a tre cicli di farmaci. Si tratta di elettrodi impiantati che fanno fluire una continua ma impercettibile scossa al cervello favorendo una maggiore concentrazione dei neurotrasmettitori deficitari. Un'altra terapia sperimentale ma non ancora approvata, è lo shock magnetico (simile all'elettroshock ma la convulsione viene provocata da campi magnetici e non campi elettrici, con minori effetti collaterali).
Sono stati condotti anche degli studi sull'utilizzo della psilocibina nel trattamento della depressione. La Food and Drug Administration (FDA) nel 2018 ha assegnato la Breakthrough Therapy Designation per la terapia assistita da psilocibina per la depressione resistente al trattamento. Nel 2019 la FDA ha concesso la designazione anche per la terapia con psilocibina nel trattamento del disturbo depressivo maggiore.
Prevenzione
Interventi comportamentali, come la psicoterapia interpersonale e la terapia cognitivo-comportamentale, sono efficaci nel prevenire la depressione di nuova insorgenza. Poiché tali interventi sembrano essere più efficaci quando vengono offerti ai singoli individui o a piccoli gruppi, è stato suggerito che possano essere in grado di raggiungere un vasto pubblico in modo più efficiente attraverso Internet. Tuttavia, una precedente meta-analisi ha dimostrato che i programmi che meglio avevano impedito la depressione comprendevano più di otto incontri, ciascuno della durata variabile tra i 60 e i 90 minuti.
Il servizio sanitario di salute mentale dei Paesi Bassi, offre interventi di prevenzione, come ad esempio il corso "Fronteggiare la depressione" (in lingua inglese Coping with Depression - CWD) per le persone che presentano una depressione sotto-soglia. Il corso è affermato per essere il più efficace tra gli interventi psicoeducativi per il trattamento e la prevenzione della depressione (sia per la sua adattabilità alle diverse popolazioni e per via dei risultati), con una riduzione del rischio del 38% di andare incontro alla depressione maggiore. Gli interventi di prevenzione possono portare ad un calo dei tassi della condizione di tra il 22 e il 38%.
Prognosi
Gli episodi di depressione maggiore spesso si risolvono nel tempo, anche se non vengono trattati. I pazienti mostrano una riduzione del 10-15% dei sintomi nel giro di pochi mesi, con circa il 20% che non soddisfa completamente i criteri completi per un disturbo depressivo. La durata media di un episodio è stimato in 23 settimane, con il tasso più alto di recupero che si registra nei primi tre mesi.
Gli studi hanno dimostrato che l'80% di coloro che soffrono del loro primo episodio depressivo maggiore, ne soffrirà di almeno uno ulteriore, con una media di quattro episodi nel corso di tutta la sua vita. Altri studi effettuati sulla popolazione generale indicano che circa la metà dei pazienti che hanno un episodio (sia trattato o no) si avrà un buon recupero e duraturo, mentre l'altra metà avrà almeno un altro episodio, e circa il 15% sperimenterà croniche recidive. Indagini effettuate su dati ospedalieri selettivi, suggeriscono un recupero inferiore e una maggiore cronicizzazione, mentre gli studi effettuati per lo più su pazienti ambulatoriali, mostrano un recupero in quasi tutti i casi, con una durata mediana dell'episodio di undici mesi. Circa il 90% di quelli con depressione grave o psicotica, la maggior parte dei quali soddisfa i criteri per altri disturbi mentali, soffre di episodi ricorrenti.
La ricorrenza è più probabile se i sintomi non sono completamente risolti con il trattamento. Le attuali linee guida consigliano l'assunzione continuativa di antidepressivi per quattro-sei mesi dopo la remissione, per prevenire le ricadute. Prove rilevate in molti studi randomizzati controllati, indicano che l'assunzione continua dei farmaci antidepressivi dopo il recupero, è in grado di ridurre il rischio di recidiva del 70% (41% nel gruppo placebo contro il 18% del gruppo con antidepressivi). L'effetto preventivo dura probabilmente per almeno i primi trentasei mesi.
Le persone che soffrono di ripetuti episodi di depressione, richiedono un trattamento in corso al fine di evitare una depressione a lungo termine. In alcuni casi, le persone hanno bisogno di prendere farmaci per lunghi periodi di tempo o per il resto della loro vita.
Casi in cui il risultato è scadente, sono associati con un trattamento non appropriato, con gravi sintomi iniziali che possono includere la psicosi, precoce età di insorgenza, più episodi precedenti, recupero incompleto dopo 1 anno, preesistente grave disturbo mentale o medico e la disfunzione dell'ambiente famigliare.
Gli individui depressi hanno un'aspettativa di vita più breve rispetto a quelli senza depressione, parzialmente perché sono a rischio di suicidio. Tuttavia, essi hanno anche un più alto tasso di morte per altre cause. Risultano infatti più suscettibili alle condizioni mediche, come le malattie cardiache. Fino al 60% delle persone che si suicidano hanno un disturbo dell'umore come la depressione maggiore e il rischio è particolarmente elevato se una persona ha uno spiccato senso di disperazione o soffre sia di depressione che di disturbo borderline di personalità. Il rischio di suicidio associato a una diagnosi di depressione maggiore, negli Stati Uniti, è stimato al 3,4%, con una media molto differente tra i due sessi, con quasi il 7% per gli uomini e l'1% delle donne (anche se i tentativi di suicidio sono più frequente nelle donne). La stima è sostanzialmente inferiore a quella accettata in precedenza del 15%, che era stata derivata da vecchi studi di pazienti ospedalizzati.
Società e cultura

L'impatto della depressione sulla società, varia ampiamente tra le varie culture. Un commentatore ha osservato che "a causa della mancanza di una certezza scientifica, il dibattito sulla depressione si accende su questioni inerenti alla lingua. Ciò che noi chiamiamo "malattia" o "disturbo", influenza il modo in cui la visualizziamo, diagnostichiamo e trattiamo". Vi sono differenze culturali nella misura in cui la depressione è considerata una malattia che richiede il trattamento di personale professionale, o sia un indicatore di qualcosa d'altro.
La diagnosi di depressione è meno comune in alcuni paesi, come la Cina. Si è sostenuto che i cinesi tradizionalmente negano o somatizzano la depressione emotiva (anche se sin dal 1980, il rifiuto della popolazione cinese alla depressione sembra essere drasticamente diminuito). Un professore australiano, Gordon Parkeri, sostiene che il concetto occidentale di depressione "medicalizza" il senso di tristezza o di miseria. Allo stesso modo, lo psichiatra Thomas Szasz sostiene che la depressione (come la schizofrenia) sia una malattia metaforica che viene impropriamente considerata come una malattia vera e propria, sebbene le moderne neuropsichiatria e psichiatria biologica abbiano screditato alcune delle sue teorie in cui nega connessioni biologiche tra malattie e neurotrasmettitori. Vi è stata anche la preoccupazione che il DSM, così come il campo della psichiatria che se ne occupa, tenda a identificare fenomeni astratti come depressione. Lo psicanalista statunitense James Hillman scrive che la depressione può essere salutare per l'anima. Hillman sostiene che i tentativi terapeutici per eliminare la depressione fanno eco sul tema cristiano della risurrezione, ma hanno l'effetto perverso di demonizzare uno stato dell'anima.
Storicamente, i medici, si sono dimostrati spesso riluttanti a discutere o cercare un trattamento per la depressione, a causa dello stigma sociale ad essa correlato o per via dell'ignoranza sulla diagnosi o sul trattamento. Tuttavia, l'analisi o l'interpretazione di lettere, diari, opere d'arte, scritti o dichiarazioni di familiari e amici di alcuni personaggi storici, hanno portato alla conclusione che essi potessero aver sofferto di una qualche forma di depressione. Tra di essi si possono ricordare la scrittrice inglese Mary Shelley, lo scrittore Henry James, il poeta Robert Frost e il presidente statunitense Abraham Lincoln. Alcuni contemporanei noti per essere probabilmente soggetti alla depressione sono, ad esempio il cantautore canadese Leonard Cohen e il drammaturgo statunitense Tennessee Williams. Alcuni psicologi d'avanguardia, come ad esempio gli americani William James e John B. Watson, hanno affrontato la propria depressione.
Si è spesso dibattuto se i disturbi neurologici e i disturbi dell'umore possano essere legati alla creatività, una discussione che risale fin dai tempi di Aristotele. La letteratura britannica fornisce molti esempi di riflessioni sulla depressione, ad esempio in Chaucer e Shakespeare. Il filosofo inglese John Stuart Mill ha sperimentato un periodo di alcuni mesi che ha definito come "uno stato sordo di nervi", ovvero "uno di quegli stati d'animo quando ciò che è da piacere in altri momenti, diventa insipido o indifferente". Egli ha citato la lirica del poeta inglese Samuel Taylor Coleridge Dejection come una perfetta descrizione del suo caso: "Un dolore senza una fitta, vuoto, buio e tetro, una sonnolenza, soffocata, di dolore che non trova sbocco naturale o sollievo". Lo scrittore inglese Samuel Johnson, nel 1780, ha usato il termine "cane nero" per descrivere la propria depressione, e successivamente è stato reso popolare come malato di depressione l'ex primo Ministro britannico Sir Winston Churchill.
Lo stigma sociale associato alla depressione maggiore è molto diffuso e il contatto con i servizi sanitari per la salute mentale lo riduce solo leggermente. L'opinione pubblica in materia di trattamento differisce notevolmente da quelle degli operatori sanitari. Trattamenti alternativi sono ritenuti essere più utili di quelli farmacologici, che vengono considerati poco. Nel Regno Unito, il Royal College of Psychiatrists e il Royal College of General Practitioners ha condotto una campagna per informare e ridurre lo stigma tra il 1992 e il 1996. Uno studio condotto successivamente dalla Ipsos MORI ha dimostrato un piccolo cambiamento positivo nella comprensione pubblica della depressione e sul trattamento.
Bibliografia
Linee guida internazionali
- (EN) M.P. Fleck et al., [Review of the guidelines of the Brazilian Medical Association for the treatment of depression (Complete version)]., in Rev Bras Psiquiatr, 31 Suppl 1, maggio 2009, pp. S7-17, PMID 19565151.
- (EN) N. Calonge et al., Screening and treatment for major depressive disorder in children and adolescents: US Preventive Services Task Force Recommendation Statement., in Pediatrics, vol. 123, n. 4, aprile 2009, pp. 1223-8, DOI:10.1542/peds.2008-2381, PMID 19336383.
- (EN) A.H. Cheung et al., Guidelines for Adolescent Depression in Primary Care (GLAD-PC): II. Treatment and ongoing management., in Pediatrics, vol. 120, n. 5, novembre 2007, pp. e1313-26, DOI:10.1542/peds.2006-1395, PMID 17974724.
- (EN) D.C. Lau et al., 2006 Canadian clinical practice guidelines on the management and prevention of obesity in adults and children [summary]., in CMAJ, vol. 176, n. 8, aprile 2007, pp. S1-13, DOI:10.1503/cmaj.061409, PMID 17420481.
- (EN) A. Schrag et al., Depression rating scales in Parkinson's disease: critique and recommendations., in Mov Disord, vol. 22, n. 8, giugno 2007, pp. 1077-92, DOI:10.1002/mds.21333, PMID 17394234.
Italiano
- Vincenzo Guidetti, Fondamenti di neuropsichiatrica dell'infanzia e dell'adolescenza, Il Mulino, 2005, ISBN 978-88-15-10284-3.
- Anselm Grün, Percorsi nella Depressione, Impulsi Spirituali, Queriniana, 2009, ISBN 978-88-399-1679-2.
- Mark F. Bear, Barry W. Connors, Michael A. Paradiso, Neuroscienze. Esplorando il cervello, Elsevier srl, 2007, ISBN 978-88-214-2943-9.
- Massimo Biondi, Bernardo Carpiniello e Giovanni Muscettola, Manuale di psichiatria, Elsevier srl, 2009, ISBN 978-88-214-3094-7.
Inglese
- Dworetzky J, Psychology, Brooks/Cole Pub. Co, 1988, ISBN 0-314-20412-1..
- Diagnostic and Statistical Manual of Mental Disorders: FIFTH EDITION DSM-5 (PDF), American Psychiatric Association, 2013, ISBN 978-0-89042-554-1 (archiviato dall'url originale il 24 settembre 2015).
- Sophia F. Dziegielewski, DSM-IV-TR in Action, John Wiley & Sons, pp. 10, ISBN 978-0-470-64315-0. URL consultato il 26 ottobre 2010.
- Alice W. Flaherty e Natalia S. Rost, Kaplan and Sadock's Synopsis of Psychiatry: Behavioral Sciences/Clinical Psychiatry, Lippincott Williams & Wilkins, ISBN 978-1-4511-7861-6.
- Sparse whole-genome sequencing identifies two loci for major depressive disorder, Nature 523, 588–591, 2015.
Altri progetti
Altri progetti
-
 Wikiquote contiene citazioni sulla depressione
Wikiquote contiene citazioni sulla depressione
-
 Wikimedia Commons contiene immagini o altri file su depressione
Wikimedia Commons contiene immagini o altri file su depressione
Collegamenti esterni
- (EN) Disturbo depressivo / Disturbo depressivo (altra versione), su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- (EN) NIMH · Depression, su nimh.nih.gov. URL consultato l'11 febbraio 2015.
- (EN) Depression (major depression) - MayoClinic.com, su mayoclinic.com. URL consultato l'11 febbraio 2015.
- (EN) Overview of Mood Disorders: Mood Disorders: Merck Manual Home Edition, su merckmanuals.com. URL consultato l'11 febbraio 2015.
| Controllo di autorità | Thesaurus BNCF 17154 · LCCN (EN) sh85037053 · BNE (ES) XX525218 (data) · BNF (FR) cb11931859k (data) · J9U (EN, HE) 987007548130805171 · NSK (HR) 000180898 · NDL (EN, JA) 01190900 |
|---|